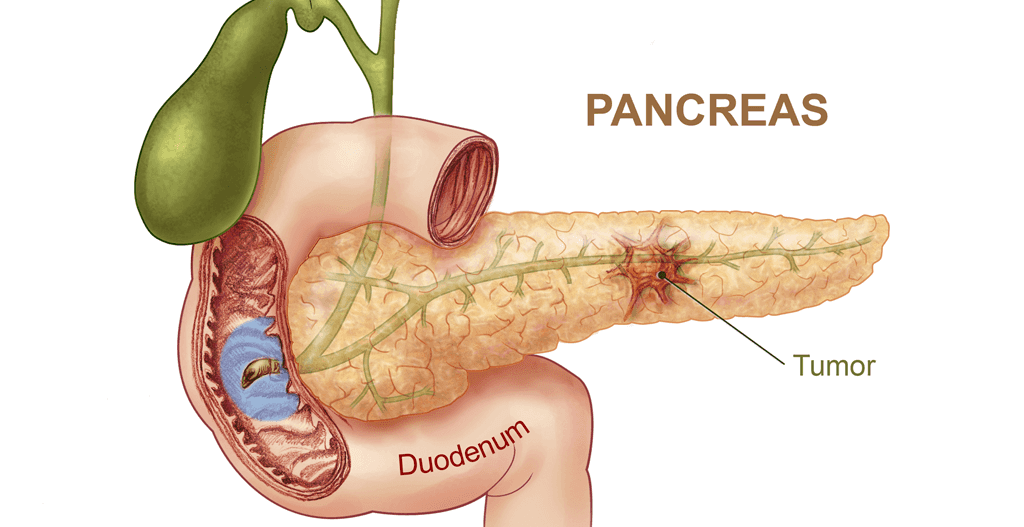
لوزالمعده:
لوزالمعده غدهای است که در داخلیترین بخش شکم، بین معده و ستون فقرات قرار دارد. اندامهایی نظیر کبد و روده در اطراف لوزالمعده قرار دارند.
لوزالمعده طولی برابر با 6 اینچ و شکلی شبیه گلابی مسطح دارد. عریضترین بخش لوزالمعده سر آن است، بخش میانی آن بدنه، و باریکترین قسمت، انتهای آن است.
لوزالمعده انسولین و هورمونهای دیگر را تولید میکند. این هورمونها وارد جریان خون شده و در تمام بدن منتشر میشوند. آنها برای مصرف و ذخیرهسازی انرژی ناشی از غذاها به بدن کمک میکنند. بهعنوان مثال انسولین به کنترل میزان قند خون کمک میکند.
علاوه براین، لوزالمعده تولیدکنندۀ شیرۀ لوزالمعده است، كه حاوی آنزیمهایی است که به هضم غذا کمک میکنند. لوزالمعده شیرهها را به درون مجموعهای از مجراهایی که به مجاری صفراوی مشترک منتهی میشوند آزاد میکند. مواد درون مجاری صفراوی مشترک، وارد دوازدهه که بخش اولیۀ رودۀ کوچک است تخلیه میشود.
آشنایی با سرطان:
سرطان مجموعهای از بسیاری از بیماریهای وابسته است. همۀ انواع سرطان از سلولها که جزء بنیادی حیات انسان و سازندۀ بافتهای بدن هستند شروع میشوند. بافتها، تشکیلدهندۀ اندامهای بدن هستند.
بهطور معمول سلولها رشد کرده و تقسیم میشوند تا با توجه به نیاز بدن، سلولهای جدید تولید کنند. هنگامیکه سلولها پیر میشوند، میمیرند و سلولهای جدید جای آنها را میگیرند.
گاهی این فرایند منظم بهدرستی پیش نمیرود. سلولهای جدید هنگامی تشکیل میشوند که بدن به آنها نیاز ندارد و سلولهای پیر وقتي که باید از بین روند، نميميرند. این سلولهای اضافی تودهای از بافت را تشکیل میدهند که به نام غده یا تومور شناخته میشود.
ممکن است تومورها بدخیم یا خوشخیم باشند.
تومورهای خوشخیم سرطان نیستند. معمولاً میتوان این نوع تومورها را از بدن خارج کرد و در بیشتر موارد این تومورها مجدداً رشد نمیکنند. سلولهای تومور خوشخیم به بافتهای مجاور و دیگر بخش های بدن نفوذ نميكنند و خطری برای حیات فرد بهوجود نمیآورند.
تومورهای بدخیم سرطان هستند. بهطورمعمول تومورهای بدخیم خطرناکتر از تومورهای خوشخیم هستند. این نوع تومورها معمولاً خطراتی را برای حیات فرد به همراه دارند. تومورهای بدخیم میتوانند به بافتها و اندام مجاورشان حمله کنند. همچنین، سلولهای سرطانی میتوانند از تومور بدخیم جدا شده و وارد دستگاه لنفاوی یا جریان خون شوند. سلولهای سرطانی به این صورت از محل سرطان اصلی (اولیه) حركت كرده و تومورهای جدیدی را در اندامهای دیگر ایجاد میکنند. به پخش شدن سرطان متاستاز گفته میشود.
در بیشتر موارد، سرطان لوزالمعده در مجراهای هدایتکنندۀ شیرههای وابسته به لوزالمعده بهوجود میآیند. به سرطان تشکیل شده در لوزالمعده كارسينوم یا سرطان لوزالمعده گفته میشود.
یکی از انواع نادر سرطان لوزالمعده در سلولهای تولیدکنندۀ انسولین و دیگر هورمونها آغاز میشود. سرطانی که از این سلولها شروع میشود، سرطان سلول جزیرهای (Islet Cell Cancer) نام دارد. در این مقاله اطلاعاتی دربارۀ این نوع نادر سرطان ذکر نشده است.
وقتی سرطان لوزالمعده به خارج از لوزالمعده منتشر میشود (متاستاز)، معمولاً میتوان سلولهای سرطانی را در غدد لنفاوی مجاور مشاهده کرد. رسیدن سرطان به این غدد بدین معنا است که ممکن است غدد لنفاوی و بافتهای دیگر نظیر ریهها و کبد نیز با سلولهای سرطانی آلوده شده باشند. گاهی سرطان لوزالمعده به صفاق( Peritoneum يا بافت پوشانندۀ شکم) منتشر می شود.
هنگامیکه سرطان از ناحیۀ اولیۀ خود به دیگر بخشهای بدن منتشر میشود، تومور جدید نام یکسانی با تومور قبلی (اولیه) خواهد داشت و سلولهای ناهنجار تومورهای جدید نیز مشابه با تومور قبلی است. بهعنوان مثال، اگر سرطان لوزالمعده به کبد رسوخ كند، سلولهای سرطانی در كبد در واقع سلولهای سرطانی لوزالمعده هستند. در این شرایط نام بیماری سرطان کبد نیست بلکه سرطان لوزالمعده متاستاتیک (منتشر شده) است. به همین دلیل این نوع سرطان بهعنوان سرطان لوزالمعده، تحت درمان قرار میگیرد نه سرطان کبد.
سرطان لوزالمعده: چه کسی در معرض خطر است
هیچکس از دلیل اصلی بروز سرطان لوزالمعده اطلاعی ندارد. پزشکان بهندرت میتوانند دلیل ابتلای بعضی از افراد به این نوع سرطان، و مبتلا نشدن عدهای دیگر را تشریح کنند. در هر صورت مشخص شده که این نوع سرطان واگیر نیست. و هیچکس به دلیل تماس با يك بيمار سرطاني به سرطان مبتلا نمیشود.
تحقیقات نشان دادهاند آن دسته از كساني که عوامل خطرزای خاصی را دارند بیشتر از دیگران در معرض ابتلا به این نوع سرطان هستند. عامل خطر به هر عاملی گفته میشود که احتمال ابتلای فرد به یک بیماری را افزایش دهد.
تحقیقات، عوامل خطرزاي زیر را شناسایی کردهاند:
سن: احتمال ابتلا به سرطان لوزالمعده با افزایش سن بیشتر میشود. بیشتر موارد ابتلا به این نوع سرطان در افراد بالای 60 سال مشاهده شده است.
مصرف سیگار: احتمال ابتلای سیگاریها به این نوع سرطان دو تا سه برابر بیشتر از غیرسیگاریها است.
دیابت: سرطان لوزالمعده بیشتر در آنهايي رخ میدهد که به دیابت مبتلا هستند.
جنسیت مذکر: احتمال ابتلای مردان به سرطان لوزالمعده بیشتر از زنان است.
سیاهپوست بودن: نوع نژاد سياهپوست در ابتلا به سرطان بيشتر از افراد سفيدپوست است.
سابقۀ خانوادگی: در صورتیکه مادر، پدر، خواهر یا برادر فرد به سرطان لوزالمعده مبتلا باشد احتمال ابتلای او به این نوع سرطان سه برابر افزایش مییابد. علاوه براین، وجود سابقۀ خانوادگی سرطان تخمدان یا کولون (Colon) نیز خطر ابتلا به سرطان لوزالمعده را افزایش میدهد.
التهاب مزمن لوزالمعده: التهاب مزمن لوزالمعده یکی از مشکلات همراه با دردی است که برای لوزالمعده رخ میدهد. بعضی از شواهد نشان میدهند این التهاب مزمن، خطر بهوجود آمدن سرطان لوزالمعده را افزایش میدهد.
بعضی از مطالعات نشان دادهاند که قرار گرفتن در معرض مواد شیمیایی خاص در محل کار یا داشتن رژیم غذایی دارای چربی بیش از حد نیز میتوانند خطر ابتلا به سرطان لوزالمعده را افزایش دهند.
بسیاری از كساني که دارای عوامل خطرزاي شناخته شده هستند به سرطان لوزالمعده مبتلا نمیشوند و در مقابل، آنها که هیچ نوع عوامل خطری ندارند گاهي به این سرطان مبتلا ميشوند. كساني که فکر میکنند ممکن است در معرض خطر ابتلا به سرطان لوزالمعده باشند باید دربارۀ نگرانی خود با پزشک صحبت کنند. پزشک راههایی برای کاهش خطر تجویز ميکند و برنامۀ مناسبی برای انجام منظم معاینات ارائه خواهد كرد.
علائم:
گاهی به سرطان لوزالمعده «بیماری خاموش» گفته میشود زیرا سرطان لوزالمعدهاي که در مراحل اولیه قرار دارد هیچ علائمی نشان نميدهد ولی با رشد سرطان ممکن است علائم زیر ظاهر شوند:
احساس درد در بخش فوقانی شکم یا پشت.
زرد شدن پوست و چشمها و تیره شدن ادرار به دلیل زردی (یرقان).
احساس ضعف.
از دست دادن اشتها.
حالت تهوع و استفراغ.
کاهش وزن.
همیشه این علائم بهطور قطع نشاندهندۀ وجود سرطان لوزالمعده نیستند. عفونت یا وجود بیماریهای دیگر نیز میتواند عامل بهوجود آمدن این علائم باشد. تنها پزشک ميتواند تشخیص دهد كه علت بروز این علائم چيست. در صورت مشاهدۀ هریک از این علائم به پزشک مراجعه کنید تا در صورت وجود مشکل، بتوان آن را در سریعترین زمان ممکن درمان کرد.
تشخیص:
در صورتیکه بیمار، علائمی که نشاندهندۀ احتمال ابتلای او به سرطان لوزالمعده است را داشته باشد، پزشک دربارۀ سوابق پزشکی او سؤالاتی را مطرح ميكند و نيز برای تشخیص، از یک یا چند روش زیر استفاده خواهد كرد.
معاینۀ فیزیکی (جسمی): پزشک پوست و چشمها را از لحاظ وجود علائم وجود یرقان (زردی) معاینه میکند. همچنین بهوسیلۀ لمس کردن ناحیۀ شکم وجود هرگونه تغییر در نواحی نزدیک لوزالمعده، کبد و کیسه صفرا را بررسی خواهد کرد. علاوه بر این، احتمال وجود آسیت (مایع داخل صفاقی – تجمع غیرعادی آب در شکم) نیز توسط پزشک ارزیابی میشود.
تستهای آزمایشگاهی: ممکن است پزشک نمونههایی از خون، ادرار و مدفوع را از لحاظ وجود بیلیروبین (Bilirubin) يا رنگریزۀ ناشی از تجزیه هموگلوبین و مواد دیگر بررسی کند. بیلیروبین مادهای است که از کبد به کیسه صفرا و به رودهها منتقل میشود. در صورتیکه مجاری صفراوی مشترک به دلیل وجود تومور مسدود شده باشد بیلیروبین نمیتواند بهصورت عادی از این مسیر عبور کند. وجود انسداد باعث میشود سطح این ماده در خون، ادرار و مدفوع خیلی بیشتر از حد عادی شود. افزایش سطح بیلیروبین ممکن است به دلیل وجود سرطان یا مشکلاتی غیر از سرطان رخ دهد.
سی.تی.اسکن (توموگرافی کامپیوتری): یک دستگاه اشعه ايكس که به کامپیوتر متصل است مجموعهای از تصاویر حاوی جزئیات را تهیه میکند. دستگاه اشعه ايكس گرد و حلقهای شکل است و حفرهای بزرگ دارد. بیمار روی تخت دراز میکشد و تخت از میان حفره عبور میکند. هنگامیکه تخت بهآرامی مسیر داخل حفره را طی میکند کامپیوتر با جمعآوری اشعۀ ايكس ساطع شده توسط دستگاه تصاویری از لوزالمعده و دیگر اندامها و رگهای خونی درون شکم تهیه میکند.
سونوگرافی: دستگاه سونوگرافی از امواج صوتی که توسط انسان قابل شنیدن نیستند استفاده میکند. هنگامیکه این امواج به اندامها برخورد میکنند منعکس میشوند و الگوهایی از اکو را تشکیل میدهند. این اکوها تصاویری از لوزالمعده و دیگر اندامهای درون شکم تشکیل میدهند. اکوهای ساطع شده از تومورها با اکوهای ساطع شده از اندامهای سالم تفاوت دارند.
ممکن است هنگام انجام روش سونوگرافی از تجهیزات داخلی یا خارجی یا هر دو استفاده شود.
سونوگرافی از طریق شکم (Transabdominal Ultrasound): پزشک برای تهیۀ تصاویری از لوزالمعده دستگاه سونوگرافی را روی شکم قرار میدهد و به آرامی آن را حرکت می دهد.
EUS يا سونوگرافی اندوسکوپیک، ( Ultrasound Endoscopic): پزشک یک لولۀ باریک و دارای نور (اندوسکوپ) را از طریق دهان و معده وارد اولین قسمت رودۀ کوچک میکند. در رأس این لوله دستگاه سونوگرافی قرار داده شده است. پزشک بهآرامی آندوسكوپ را از روده به سمت معده جابهجا میکند تا تصاویری از لوزالمعده و اندامها و بافتهای احاطهکنندۀ لوزالمعده را تهیه کند.
RCP يا بررسی آندوسکوپیک مجاری صفراوی و لوزالمعده، ( Endoscopic Retrograde Cholangiopancreatography): پزشک آندوسكوپ را از طریق دهان و معده وارد قسمت اولیۀ رودۀ کوچک میکند و سپس لولۀ کوچکتری (سوند-کاتتر) را از طریق آندوسكوپ وارد مجراهای صفرا و مجاري لوزالمعده میکند. آنگاه مادۀ ایجاد مغایرت از طریق سوند به درون مجراها تزریق میشود و پس از آن با استفاده از اشعۀ ايكس تصاویر مورد نیاز تهیه خواهد شد. وجود هرگونه انسداد یا باریک شدن مجراها که به دلیل تومور یا مشکلات دیگر بهوجود میآید در این تصاویر قابل مشاهده است.
PTC يا تصویربرداری مجاری صفراوی داخل کبدی از طریق پوست، (Percutaneous Transhepatic Cholangiography): مادۀ ایجاد مغایرت از مسیر سوزنی که از طریق پوست وارد کبد شده به بدن تزریق میشود. در صورتیکه انسدادی وجود نداشته باشد، این ماده میتواند بهراحتی در مجراهای صفرا حرکت کند. با تزریق این ماده، مجراهای صفرا در تصاویر تهیه شده با اشعۀ ايكس قابل مشاهده خواهند بود. پزشک می-تواند با مشاهدۀ این تصویر، انسداد به دلیل وجود تومور یا مشکلات دیگر را تشخیص دهد.
بیوپسی (نمونهبرداری): در بعضی موارد پزشک نمونهای از بافت را خارج ميکند. سپس آسیبشناس با استفاده از میکروسکوپ وجود هرگونه سلول سرطانی در این بافت را مورد بررسی قرار میدهد. نمونهبرداری به چند روش قابل انجام است. یک روش نمونهبرداری فرو بردن سوزن درون لوزالمعده برای خارج کردن سلولها است. به این روش آسپیراسیون با سوزن ظریف گفته میشود. پزشک برای هدایت سوزن از سونوگرافی یا اشعۀ ايكس استفاده میکند. گاهی پزشک در حین انجام EUS یا ERCP نمونه بافت را خارج میکند. روش دیگر انجام نمونهبرداری باز کردن شکم در طی عمل جراحی است.
درجهبندی
پس از تشخیص سرطان لوزالمعده لازم است پزشک از درجه یا شدت بیماری اطلاع پیدا کند تا بتواند برای بهترین درمان ممکن، برنامهریزیهای لازم را انجام دهد. تعیین درجه، روندی دقیق برای تعیین اندازۀ تومور درون لوزالمعده، مشخص کردن انتشار یا عدم انتشار سرطان و- در صورت انتشار- تعیین محلهایی است که سرطان به آنجا راه يافته است.
ممکن است پزشک در زمان تشخیص سرطان بتواند درجۀ آن را نیز تعیین کند. گاهی برای تشخیصِ مرحله لازم است بیمار آزمایشهای بیشتری انجام دهد. از جمله این آزمایشها میتوان به آزمایش خون، سی. تی. اسکن، اولتراسونوگرافی، لاپاروسکوپی یا آنژیوگرافی اشاره کرد. نتایج این آزمایشها به پزشک کمک میکند مناسبترین نوع درمان برای بیمار را برنامهريزي كند.
درمان:
بسیاری از بيماران مبتلا به سرطان لوزالمعده تمایل دارند نقش فعالی در تصمیمگیری راجع به مراقبتهای پزشکی خود داشته باشند. اين بیماران ميخواهند همۀ اطلاعات لازم راجع به بیماری و گزینههای درمانی خود را بهدست آورند. البته شوک و فشار عصبي (استرسی) که پس از شنیدن خبر تشخیص بیماری برای هركس بهوجود میآید باعث میشود نتواند بهراحتی راجع به سؤالهايي كه ميخواهد از پزشک بپرسد فکر کند. معمولاً تهیه فهرستی از نكات مهم قبل از ملاقات با پزشک به بیمار کمک میکند. برای بهخاطر سپردن صحبتهای پزشک میتوانید یادداشت بردارید یا با اجازه او صدایش را ضبط کنید. همچنین ممکن است بخواهيد یکی از دوستان یا اعضای خانواده در هنگام ملاقات با پزشک همراه شما باشد، كه در گفتوگوها شرکت کند، یادداشت بردارد و یا فقط به صحبتها گوش دهد.
درمان سرطان لوزالمعده با درمانهایی که در حال حاضر رايج است بسیار دشوار است. به همین دلیل پزشکان معمولاً بیماران را تشویق میکنند که در پژوهشهای بالینی شرکت کنند. پژوهشهای بالینی گزینۀ مهمی برای همۀ بیماران مبتلا به سرطان لوزالمعده (در همۀ درجات) است. در بخش «امیدبخشی تحقیقات سرطان» اطلاعات بیشتری دربارۀ پژوهشهای بالینی آمده است.
در حال حاضر سرطان لوزالمعده تنها در صورتی قابل درمان است که در درجات اولیه و قبل از انتشار به بخشهای دیگر بدن، تشخیص داده شود. البته بعضی از شیوههای درمانی به کنترل بیماری و طولانیتر کردن زمان زنده ماندن بیمار کمک میکنند و باعث میشوند بيمار احساس بهتری داشته باشد. بعضی از بیماران و پزشکان – در صورتیکه کنترل یا معالجه بیماری ممکن نباشد- از درمان تسکینی استفاده میکنند. هدف درمان تسکینی بهبود کیفیت زندگی با استفاده از کنترل درد و دیگر مشکلات ناشی از بیماری است.
ممکن است پزشک بیمار را به سرطانشناس (پزشک متخصص درمان سرطان) ارجاع دهد. بیماران نیز میتوانند از پزشک خود درخواست کنند که آنها را به سرطانشناس خاصی معرفی کند. از جمله متخصصانی که در زمینۀ درمان سرطان لوزالمعده فعالیت میکنند میتوان به جراحان، پزشکان سرطانشناس و سرطانشناس پرتودرمان اشاره کرد. معمولاً درمان چند هفته پس از تشخیص آغاز میشود.
شیوههای درمان:
گزینههای درمانی مختلفی برای بيماران مبتلا به سرطان لوزالمعده وجود دارد. با توجه به نوع و درجه سرطان میتوان از یکی از روشهای جراحی، پرتودرمانی یا شیمیدرمانی استفاده کرد. بعضی از بیماران از ترکیب این درمانها استفاده میکنند.
ممکن است از جراحی به تنهایی یا همراه با پرتودرمانی و شیمیدرمانی استفاده شود.
شاید جراح یک بخش یا تمام لوزالمعده را خارج کند. وسعت جراحی به محل و اندازۀ تومور، مرحلۀ بیماری و وضعیت عمومی سلامت بیمار بستگي دارد.
عمل ویپل (Whipple Procedure): در صورتیکه تومور در دهانۀ (عریضترین بخش) لوزالمعده قرار گرفته باشد دهانۀ لوزالمعده و بخشی از رودۀ کوچک، مجرای صفرا و معده خارج میشود. گاهی جراح بعضی دیگر از بافتهای مجاور را نیز برميدارد.
برداشتن انتهای پانکراس (Distal Pancreatectomy): اگر تومور در یکی از بخشهای بدنه یا انتهای لوزالمعده باشد، جراح این دو بخش را خارج میکند. علاوه بر این طحال را نیز خارج خواهد کرد.
برداشتن کامل لوزالمعده (Total Pancreatectomy): جراح کل لوزالمعده، بخشی از رودۀ کوچک، تکهای از معده، مجاری صفراوی مشترک، کیسه صفرا، طحال و غدد لنفاوی مجاور را خارج میکند.
گاهی نمیتوان سرطان را به طور کامل خارج کرد ولی اگر تومور مجاری صفراوی مشترک یا دوازدهه (بخش آغازین رودۀ باریک یا رودۀ اثنی عشر) را مسدود کرده باشد جراح میتواند از بای-پس استفاده کند. بایپس این امکان را برای مایعات فراهم میکند که در مسیر مجرای گوارشی جریان پیدا کنند. علاوه براین، بایپس به درمان درد و زردی (یرقان) ناشی از انسداد نیز کمک میکند.
در بعضی از موارد پزشک میتواند انسداد را بدون انجام عمل بایپس برطرف کند. در این حالت پزشک با استفاده از آندوسكوپ یک استنت Stent در محل انسداد قرار میدهد. استنت یک لولۀ مشبک فلزی یا پلاستیکی کوچک است که به باز نگه داشتن مجرا یا دوازدهه (رودۀ اثنی عشر) کمک میکند.
پس از جراحی بعضی از بیماران مایعات را به روش درون وریدی (IV) و از طریق لولههای تغذیهای که درون شکم قرار میگیرند دریافت میکنند. به مرور زمان بیماران مجدداً میتوانند غذاهای جامد را بهصورت عادی مصرف کنند. چند هفته پس از جراحی لولههای تغذیه برداشته میشوند.
در پرتودرمانی (رادیوتراپی) از پرتوهایی با انرژی زیاد برای از بین بردن سلولهای سرطانی استفاده میشود. دستگاه بزرگی، پرتو را روی نقاط موردنظر در ناحیه شکم هدفگیری میکند. ممکن است از پرتودرمانی به تنهایی، همرا ه با جراحی، شیمیدرمانی و یا هر دو استفاده شود.
پرتودرمانی نوعی از درمان موضعی است و تنها روی سلولهایی که در ناحیۀ تحت درمان قرار دارند تأثیر میگذارد. بیمار برای انجام پرتودرمانی پنج روز در هفته (به مدت چند هفته) به بیمارستان یا درمانگاه مراجعه میکند.
پزشکان از پرتودرمانی برای از بین بردن سلولهایی که پس از جراحی در بدن باقی ماندهاند استفاده میکنند. علاوه براین برای درمان درد و دیگر مشکلات به وجود آمدۀ ناشي از سرطان از پرتودرمانی استفاده میشود.
در شیمیدرمانی از داروهای ضدسرطان برای از بین بردن سلولهای سرطانی استفاده میشود. پزشکان از شیمیدرمانی برای کاهش درد و مشکلات دیگری که به دلیل سرطان لوزالمعده بهوجود آمده است استفاده میکنند. ممکن است از شیمیدرمانی به تنهایی، همراه با پرتودرمانی، یا همراه با جراحی و پرتودرمانی استفاده شود.
شیمیدرمانی یک درمان سیستمیک (فراگیر) است. در این روش، داروهايي كه به بيمار تزریق شده، وارد جریان خون میشوند و میتوانند روی سلولهای سرطانی در سرتاسر بدن تأثیر بگذارند.
معمولاً شیمیدرمانی یک درمان سرپایی است و در بخش بیماران سرپایی بیمارستان، مطب پزشک یا خانه انجام میشود. البته گاهی با توجه به نوع دارو و وضعیت عمومی سلامت بیمار ممکن است لازم باشد فرد در بیمارستان بستری شود.
عوارض جانبی درمان:
به دلیل تأثیر درمان سرطان روی بافتها و سلولهای عادی، معمولاً عوارض جانبی بهوجود میآیند. این عوارض جانبی به عوامل متعددی از جمله نوع و شدت درمان بستگي دارند. ممکن است عوارض جانبی در هر فرد متفاوت باشد و حتی این احتمال وجود دارد که عوارض جانبی در هر جلسه از درمان با جلسۀ قبل فرق داشته باشد. گروه پزشکی شما دربارۀ عوارض جانبی احتمالی درمان و روشهایی که برای کمک به کنترل آنها استفاده میشود توضیحاتی به شما ارائه خواهند کرد.
جراحی
جراحیهایی که برای سرطان لوزالمعده انجام میشوند از نوع جراحیهای دشوار هستند. لازم است بیمار پس از انجام جراحی چندین روز در بیمارستان بستری شود. ممکن است بیمار احساس ضعف یا خستگی داشته باشد. بسیاری از بیماران باید حدود یک ماه در منزل استراحت کنند. زمان موردنیاز برای بازیابی نیروی قبلی، در افراد مختلف متفاوت است.
عوارض جانبی درمان به وسعت جراحی، وضعیت عمومی، سلامتی بيمار و عوامل دیگر بستگي دارد. بسیاری از بیماران در چند روز اول پس از عمل، احساس درد خواهند کرد. میتوان این درد را با استفاده از داروها کنترل کرد. بیماران باید دربارۀ تسکین درد با پزشک یا پرستار صحبت کنند. در بخش «کنترل درد» اطلاعات بیشتری در این زمینه ذکر شده است.
خارج کردن تمام لوزالمعده یا بخشی از آن باعث میشود هضم غذا برای بیمار دشوار شود. گروه مراقبت پزشکی قادر است یک رژیم غذایی و داروهایی را برای شما تجویز کند که به درمان اسهال، درد، انقباض ماهیچههای شکم (درد شکم) یا حس سیر بودن کمک میکنند. در دورة نقاهت پس از جراحی، پزشک بهدقت رژیم غذایی و وزن بیمار را تحت نظر خواهد داشت. در ابتدا، ممکن است لازم باشد بیمار تنها از مایعات استفاده کند و مواد غذایی دیگر را با روش درون وریدی یا با استفاده از لولههای تغذیهای که درون روده جایگذاری شده است دریافت کند. به تدریج غذاهای جامد نیز به رژیم غذایی افزوده میشود.
ممکن است پس از جراحی، سطح هورمونها یا آنزیمهای وابسته به لوزالمعده در بیماران کمتر از حد لازم باشد. این احتمال وجود دارد که افرادی که به میزان کافی انسولین نداشته باشند به دیابت مبتلا شوند. پزشک میتواند انسولین و دیگر هورمونها و آنزیمها را برای بیمار تجویز کند. مقالة «تغذیه برای بیماران سرطانی» حاوی اطلاعات بیشتری در این زمینه است.
پرتودرمانی
با ادامه پرتودرمانی بیمار احساس خستگی ميکند. داشتن استراحت کافی از اهمیت زیادی برخوردار است ولی پزشکان معمولاً به بیماران توصیه میکنند تا حد امکان فعالیتهای خود را ادامه دهند. علاوه براین گاهی پوست در ناحیۀ تحت درمان قرمز، خشک و حساس میشود.
ممکن است پرتودرمانی در ناحیۀ شکم باعث بهوجودآمدن حالت تهوع، استفراغ، اسهال یا دیگر مشکلات مربوط به گوارش شود. گروه مراقبت پزشکی میتواند با تجویز داروها یا پیشنهاد ایجاد تغییراتی خاص در رژیم غذایی به کنترل این مشکلات کمک کند. در بیشتر بیماران، عوارض جانبی پرتودرمانی با پایان یافتن درمان برطرف میشود.
شیمیدرمانی
عوارض جانبی شیمیدرمانی وابسته به نوع، مقدار مصرف، و نحوۀ اعمال دارو است. همانند روشهای درمانی دیگر، ممکن است عوارض جانبی برای هر فرد متفاوت باشد.
شیمیدرمانی سیستمیک روی همۀ سلولهای بدن که سرعت تقسیم زیادی دارند (از جمله سلولهای خون) اثر میگذارد. سلولهای خون با عفونت مقابله میکنند، به انعقاد خون کمک میکنند و حامل اکسیژن به همۀ بخشهای بدن هستند. هنگامیکه داروهای ضدسرطان به سلولهای خوني سالم آسیب وارد میکند احتمال ابتلای بیمار به عفونت افزایش خواهد یافت، بیمار راحتتر دچار خونمردگی و خونریزی میشود و احتمالاً احساس میکند انرژی کمتری دارد. سلولهای ریشۀ مو و سلولهای پوشانندۀ مجرای گوارشی نیز سرعت تقسیم زیادی دارند. به همین دلیل ممکن است بیمار به دلیل انجام شیمیدرمانی دچار ریزش مو شده و به عوارض جانبی دیگری نظیر از دست دادن اشتها، حالت تهوع، استفراغ، اسهال یا زخم دهان مبتلا شود. معمولاً این عوارض جانبی در دوران نقاهت، بین دورههای درمان یا پس از پایان درمان به تدریج برطرف خواهند شد. گروه مراقبت پزشکی میتواند راههایی برای برطرف کردن این عوارض جانبی به شما ارائه دهد.
کنترل درد
احساس درد یک مشکل رایج برای بیماران مبتلا به سرطان لوزالمعده است. تومور با اعمال فشار به اعصاب و اندامهای دیگر باعث ایجاد درد میشود.
پزشک یا یک فرد متخصص در زمینۀ کنترل درد میتواند به روشهای مختلفی این درد را کاهش داده یا برطرف کند.
داروهای مربوط به درد: معمولاً داروها میتوانند درد را برطرف کنند. گاهی این داروها باعث ایجاد خوابآلودگی و یبوست میشوند ولی استراحت و استفاده از ملینها به فرد کمک خواهد کرد.
اعمال پرتو: میتوان با اعمال اشعههای پرانرژی، تومور را کوچک کرد و در نتیجه باعث برطرف شدن درد شد.
بلوک عصبی (انسداد عصب): ممکن است پزشک برای جلوگیری از احساس درد، مقداری الکل به نواحی اطراف بعضی از اعصاب درون شکم تزریق کند.
جراحی: در صورت لزوم، پزشک با قطع بعضی از اعصاب، مانع از بهوجودآمدن احساس درد ميشود.
ممکن است پزشک روشهای دیگری را برای تسکین یا کاهش درد پیشنهاد دهد. بهعنوان مثال میتوان همراه با روشهای ذکر شده از آکیوپرشر( یا طب فشاري )، ا طب سوزنی و ماساژ برای برطرف کردن درد استفاده کرد. همچنین بیمار میتواند شيوههاي آرامبخشی (ریلکسیشن) مثل گوش دادن به موسیقی آرام یا تنفس آرام و راحت را آموزش ببیند.
تغذیه:
معمولاً مبتلايان به سرطان لوزالمعده ميل به غذا خوردن را از دست ميدهند (مخصوصاً در صورت احساس درد یا خستگی). علاوه بر آن، بعضی عوارض جانبی درمان مثل از دست دادن اشتها، حالت تهوع یا استفراغ نیز باعث میشود غذا خوردن برای بیمار دشوار گردد، و شاید طعم غذاها بهنظر او متفاوت برسند. با اینحال بیماران باید سعی کنند به اندازۀ کافی کالری و پروتئین دریافت کنند تا بتوانند کاهش وزن را کنترل کرده، نیروی خود را حفظ کنند و به روند بهبود خود سرعت بخشند. علاوه براین داشتن تغذیه مناسب به بيماران مبتلا به سرطان کمک میکند احساس بهتر و انرژی بیشتری داشته باشند.
برنامهریزی دقیق و انجام معاینات منظم، از اهمیت بهسزایی برخوردار است. گاهی سرطان لوزالمعده و درمان آن باعث میشود هضم غذا و حفظ سطح مناسب قند خون برای بیمار دشوار شود. پزشک بیمار را از لحاظ کاهش وزن، احساس ضعف و کمبود انرژی مورد معاینه قرار میدهد. ممکن است لازم باشد برای جایگزین کردن هورمونها و آنزیمهایی که توسط لوزالمعده تولید می-شود از دارو استفاده کرد. پزشک بیمار را بهدقت تحت نظر قرار خواهد داد و میزان این داروها را تنظیم خواهد کرد.