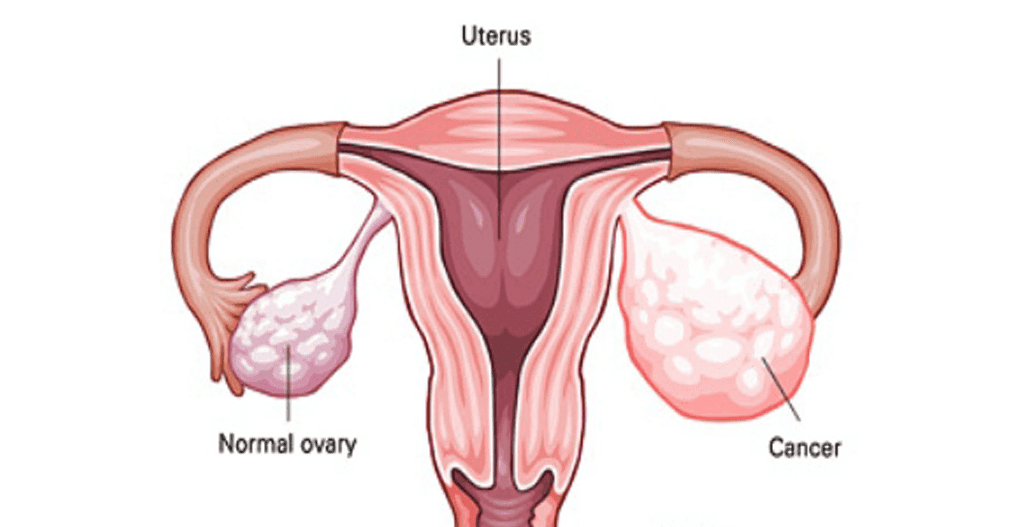
تخمدانها
تخمدانها بخشی از دستگاه تناسلی زنان هستند و در ناحیه لگن خاصره قرار دارند. اندازۀ هر تخمدان حدوداً برابر یک بادام است.
تخمدانها، هورمونهای زنانه (استروژن و پروژسترون) توليد ميكنند. علاوه براین، تخمکها نیز توسط تخمدانها آزاد میشوند (تولید میشوند). هر تخمک از ناحیۀ تخمدان شروع به حرکت کرده و از طریق لولۀ تخمدان وارد ناحیۀ رحم (زهدان) میشود.
زمانیکه زنان وارد دوران یائسگی خود میشوند، تخمدانها تولید (آزاد کردن) تخمک را متوقف کرده و سطح هورمونی که توسط آنها تولید میشود نیز کاهش مییابد.
آشنایی با سرطان
سرطان از سلولها که اجزاي سازندۀ بافتها هستند شروع میشود. بافتها هم تشکیلدهندۀ اندام-های بدن انسان هستند.
بهطور معمول سلولها رشد کرده و تقسیم میشوند تا با توجه به نیاز بدن سلولهای جدید تولید کنند. هنگامیکه سلولها پیر میشوند، میمیرند و سلولهای جدید جای آنها را میگیرند.
گاهی این فرایند منظم بهدرستی پیش نمیرود. سلولهای جدید هنگامی تشکیل میشوند که بدن به آنها نیاز ندارد و سلولهای پیر هم زمانیکه باید از بین بروند، نميميرند. این سلولهای اضافی تودهای از بافت را تشکیل میدهند که به نام غده یا تومور شناخته میشود.
ممکن است تومورها بدخیم یا خوشخیم باشند.
تومورهای خوشخیم سرطان نیستند:
تومورهای خوشخیم خطری برای حیات فرد بهوجود نمیآورند.
بهطور کلی میتوان تومورهای خوشخیم را از بدن خارج کرد و معمولاً این تومورها مجدداً رشد نمیکنند.
تومورهای خوشخیم به بافت اطرافشان حمله نمیکنند.
سلولهای تومور خوشخیم در دیگر بخشهای بدن منتشر نمیشوند.
• تومورهای بدخیم سرطان هستند:
بهطورمعمول تومورهای بدخیم خطرناکتر از تومورهای خوشخیم هستند. ممکن است این نوع تومورها خطراتی را برای حیات فرد به همراه داشته باشند.
در بیشتر مواقع، میتوان تومورهای بدخیم را خارج کرد ولی گاهی این تومورها مجدداً رشد میکنند.
تومورهای بدخیم میتوانند به بافتها و اندام مجاورشان حمله کنند.
سلولهای تومورهای بدخیم میتوانند به دیگر بخشهای بدن حمله کنند. سلولهای سرطانی از تومور اصلی (اولیه) جدا شده و وارد دستگاه لنفاوی یا جریان خون می-شوند و به این شیوه در بدن انتشار ميِيابند. سلولهاي سرطاني به اندامهای دیگر حمله کرده و تومورهای جدیدی را ایجاد میکنند که به این اندامها صدمه میزنند. به پخش شدن سرطان متاستاز گفته میشود.
کیست خوشخیم و بدخیم
کیست تخمدان روی سطح تخمدان یا درون آن بهوجود ميآید. کیست حاوی مایعات است و گاهی شامل بافت جامد (توپر) نیز خواهد بود. بیشتر کیستهای تخمدان خوشخیم (غیرسرطانی) هستند.
در بیشتر موارد، کیستهای تخمدان با گذشت زمان برطرف میشوند. اما گاهی پزشک، کیستی را مشاهده میکند که با گذشت زمان از بین نرفته یا بزرگتر شده است. در این شرایط معمولاً پزشک دستور ميدهد بیمار آزمایشهایی را انجام دهد تا از غیرسرطانی بودن کیست اطمینان پیدا کند.
سرطان تخمدان
ممکن است سرطان تخمدان به دیگر اندامها حمله کرده، به بخشهاي دیگر رسوخ كند و در نواحی مختلف بدن منتشر شود:
حمله: تومور بدخیم تخمدان میتواند رشد کرده و به اندامهای مجاور تخمدانها نظیر لوله-های تخمدان و رحم حمله کند.
پخش شدن: ممکن است سلولهای سرطانی از تومور اصلی تخمدان جدا شده و پخش شوند. پخش شدن از ناحیۀ شکم میتواند منجر بهوجود آمدن تومورهای جدید روی سطح بافتها و اعضای مجاور شود. گاهی پزشکان به این بخشهای تومور، دانهها یا کاشتها (ايمپلنتها) میگویند.
منتشر شدن: سلولهای سرطانی از طریق دستگاه لنفاوی در غدد لنفاوی ناحیه لگن، شکم و قفسۀ سینه منتشر ميشوند. همچنین این سلولهای سرطانی بهوسیلۀ جریان خون به اعضایی از بدن نظیر کبد یا ریهها نفوذ ميكنند.
هنگامیکه سرطان از ناحیۀ اولیۀ خود به دیگر بخشهای بدن منتشر میشود، تومور جدید، نام یکسانی با تومور قبلی (اولیه) خواهد داشت و سلولهای غیرطبیعی تومورهای جدید نیز مشابه با تومور قبلی است. بهعنوان مثال، اگر سرطان تخمدان به کبد منتشر شود سلولهای سرطانی در كبد در واقع سلولهای سرطانی تخمدان هستند. در این شرایط نام بیماری سرطان کبد نیست بلکه سرطان تخمدان متاستاتیک (منتشر شده) است. به همین دلیل این نوع سرطان بهعنوان سرطان تخمدان، تحت درمان قرار میگیرد [نه سرطان کبد]. پزشکان به تومور جدید، بیماری متاستاتیک یا تومور «دوردست» میگویند.
عوامل خطرزا
پزشکان همیشه نمیتوانند دلیل ابتلای تعدادی از زنان به بیماری تخمدان و مبتلا نشدن دستهای دیگر از افراد به این بیماری را توضيح دهند. با اینحال میدانیم زنانی که عوامل خطرزای خاصی را دارند، بیشتر از دیگران در معرض خطر ابتلا به سرطان تخمدان قرار دارند. عامل خطرزا، عاملی است که احتمال ابتلای فرد به یک نوع بیماری را افزایش میدهد.
با توجه به مطالعات انجام شده، موارد زیر بهعنوان عوامل خطرزاي سرطان تخمدان شناخته شدهاند:
سابقۀ خانوادگی سرطان: زنانی که مادر، دختر یا خواهر آنها به سرطان تخمدان مبتلا شدهاند بیشتر از دیگران در معرض ابتلا به این بیماری قرار دارند. همچنین میزان خطر ابتلا به سرطان تخمدان در زنانی که سابقه خانوادگی ابتلا به سرطان پستان، رحم، روده بزرگ یا راستروده را دارند بیشتر از دیگران است.
در صورتیکه چندین زن در خانوادۀ فرد، به سرطان تخمدان یا پستان مبتلا شده باشند (مخصوصاً در سنین جوانی) این فرد دارای سابقه خانوادگی قوی (احتمال زیاد ابتلا به سرطان) خواهد بود. اگر شما جزء این دسته از افراد هستید میتوانید با یک مشاور ژنتیک صحبت کنید. ممکن است مشاور پیشنهاد دهد شما و دیگر زنان خانواده تحت آزمایش ژنتیک قرار بگیرید. گاهی آزمایشهای ژنتیک میتوانند وجود بعضی تغییرات ژنی خاص را که خطر ابتلا به سرطان تخمدان را افزایش میدهند شناسایی کنند.
سابقه شخصی ابتلا به سرطان: بیمارانی که قبلاً به سرطان پستان، رحم، روده بزرگ یا راستروده مبتلا بودهاند بیشتر از دیگران در معرض خطر ابتلا به سرطان تخمدان قرار دارند.
سن بیشتر از 55 سال: در بیشتر موارد، سرطان تخمدان در زنانی که سنی بیشتر از 55 سال دارند تشخیص داده میشود.
باردار نشدن: زنان مسنی که هیچگاه باردار نشدهاند بیشتر از دیگران در معرض ابتلا به سرطان تخمدان قرار دارند.
هورموندرمانی مربوط به یائسگی: بعضی از مطالعات نشان دادهاند که زنانی که برای مدت 10 سال یا بیشتر تنها از استروژن (بدون پروژسترون) استفاده کردهاند بیشتر از دیگران در معرض خطر ابتلا به سرطان تخمدان قرار دارند.
همچنین دانشمندان دربارۀ استفاده از داروهای باروری، استفاده از پودر تالک یا چاق بودن بهعنوان عوامل خطرزا، تحقیقاتی انجام دادهاند. هنوز مشخص نشده که آیا این موارد از جمله عوامل خطرزا هستند یا نه، ولی اگر این شرایط از جمله عوامل خطرزا محسوب شوند، از نوع عوامل خطرزاي قوی نخواهند بود.
وجود عوامل خطرزا به این معنا نیست که فرد به سرطان تخمدان مبتلا خواهد شد. بسیاری از زنانی که عوامل خطرزا را دارند به سرطان تخمدان مبتلا نمیشوند. از سوی دیگر، زنانی که به این بیماری مبتلا میشوند اغلب عامل خطرزاي شناختهشدهای ندارند (بهجز بالارفتن سن). زنانی که فکر میکنند در معرض خطر ابتلا به سرطان تخمدان هستند باید به پزشک خود اطلاع دهند.
علائم
سرطان تخمدان در مراحل اولیه شايد علائم مشخصی نداشته باشد ولی با رشد سرطان احتمال بروز علائم زیر وجود دارد:
احساس درد یا فشار در ناحیه شکم، لگن خاصره، پشت یا پاها.
احساس تورم یا نفخ در شکم.
حالت تهوع، سوءهاضمه، جمع شدن گاز در معده، یبوست یا اسهال.
احساس خستگی دائم.
موارد زیر علائمی هستند که رواج کمتری دارند:
تنگی نفس
احساس نیاز به دفع ادرار بهطور مکرر. (تكرر ادرار)
خونریزی غیرطبیعی واژنی [خونریزی شدید در دوران قاعدگی یا خونریزی پس از یائسگی]
در بیشتر موارد این علائم به دلایلی غیر از سرطان بهوجود میآیند ولی تنها پزشک قادر است دلیل بروز این علائم را مشخص کند. زنانی که این علائم در آنها بروز كرده است باید حتماً به پزشک مراجعه کنند.
تشخیص بیماری
هرگاه یکي از علائم مشخصه سرطان تخمدان را مشاهده كرديد باید به پزشک مراجعه کنید تا دلیل اصلی بروز این علائم مشخص شود. ممکن است پزشک دربارۀ سوابق خانوادگی و شخصی، سؤالهايي از شما بپرسد، و انجام یک یا چند مورد از آزمایشهای زیر توصيه كند. پزشک میتواند توضیحات بیشتری راجع به هریک از این آزمایشها به شما ارائه دهد.
معاینه فیزیکی: پزشک علائم عمومی مربوط به سلامت شما را بررسی میکند. شاید پزشک برای بررسی احتمال وجود تومورها یا هرگونه تجمع غیرعادی مایعات (آسیت – مایع داخل صفاقی) در ناحیه شکم، با استفاده از انگشتان خود این ناحیه را لمس کرده و به آرامی روی آن فشار وارد کند. میتوان نمونهای از مایعات را خارج کرد و این نمونه را از لحاظ دارا بودن سلولهای سرطان تخمدان مورد بررسي قرار داد.
معاینه لگنی: پزشک، تخمدانها و اندامهای مجاور آن را از لحاظ وجود تودهها یا هرگونه تغییری در شکل و اندازهشان مورد معاینه قرار میدهد. آزمایش پاپ بخشی از یک معاینه لگنی است ولی از این آزمایش برای جمعآوری سلولهای تخمدان و نيز تشخیص سرطان آن استفاده نميشود.
آزمایش خون: درصورت لزوم، پزشک انجام آزمایش خون را تجويز کند. در این آزمایش سطح چندین مادۀ درون خون از جمله سي.اي.125 (CA-125) بررسی میشود. سي.اي.125 (CA-125) مادهای است که روی سطح سلولهای سرطانی تخمدان و بعضی بافتهای سالم یافت میشود. بالا بودن سطح سي.اي.125 (CA-125) میتواند نشاندهندۀ ابتلای فرد به سرطان یا وجود مشکلات دیگر باشد. تست سي.اي.125 (CA-125) بهتنهایی برای تشخیص سرطان تخمدان استفاده نمیشود. این آزمايش توسط سازمان غذا و داروي ايالات متحده برای نظارت بر واکنش زنان به درمان سرطان تخمدان و تشخیص عود (بازگشت مجدد) سرطان پس از درمان تأیید شده است.
سونوگرافی: دستگاه سونوگرافی از امواج صوتی که توسط انسان قابل شنیدن نیستند استفاده میکند. این دستگاه، امواج صوتی را به سمت اندامهای درون لگن ميفرستد، كه به اندامها برخورد کرده و بازتابهایی ایجاد میکنند، و کامپیوتر با استفاده از این بازتابها (اکوها) تصاویری را ایجاد میکند. ممکن است تومور تخمدان، درون این تصاویر قابل مشاهده باشد. برای وضوح بيشتر تخمدانها در تصاوير بهتر است دستگاه درون واژن (مهبل) قرارداده شود (سونوگرافی از طریق مهبل) (Transvaginal Ultrasound)
بیوپسی (Biopsy) (نمونهبرداری): نمونهبرداری به معنای خارج کردن بافت یا مایعات از بدن برای بررسی وجود سلولهای سرطانی در آنها است. پزشک با توجه به نتایج آزمایش خون و سونوگرافی دستور برای خارج کردن بافت و مایع از لگن یا شکم با استفاده از جراحی (باز کردن دیوارۀ شکمی – لاپاروتومی (Laparatomy)) را صادر ميكند. معمولاً برای تشخیص دقيقتر سرطان تخمدان نیاز به جراحی خواهد بود. برای آگاهي بیشتر دربارۀ جراحی به بخش «درمان» مراجعه کنید.
با اینکه بیشتر زنان برای تشخیص سرطان تحت لاپاروتومی قرار میگیرند ولی برای بعضی از زنان از عملی به نام لاپاروسکوپی (آندوسکوپی شکمی) استفاده میشود. پزشک لولهای باریک، سبک و دارای نور (لاپاروسکوپ) را از طریق شکافی کوچک وارد ناحیه شکم میکند. گاهي از لاپاروسکوپی برای خارج کردن کیستهای خوشخیم و کوچک یا سرطان تخمدانی که در مراحل اولیه قرار دارد نيز استفاده شود. همچنین از لاپاروسکوپی برای تعیین میزان گسترش و انتشار سرطان استفاده میشود.
آسیبشناس (پاتالوژیست) با استفاده از میکروسکوپ، مایعات یا بافت خارج شده را از لحاظ وجود سلولهای سرطانی مورد بررسی قرار میدهد، و در صورت مشاهدۀ سلولهای سرطانی تخمدان، مرحلۀ (Grade) سلولها را مشخص میکند. میزان ناهنجاری سلولهای سرطانی با مراحل 1 و 2 و 3 مشخص میشود. شدت انتشار و رشد سلولهای سرطانی مرحلۀ یک، کمتر از سلولهای مرحلۀ سه است.
درجهبندی
برای برنامهریزی بهترین شیوۀ درمان لازم است پزشک از مرحلۀ تومور و اندازه (درجه) آن مطلع باشد (به بخش تشخیص مراجعه کنید). تعیین درجه براساس میزان حملۀ تومور به بافتهای مجاور، میزان انتشار تومور و بخشی از بدن که تومور به آن قسمت انتشار يافته انجام میشود.
معمولاً قبل از تکمیل روند درجهبندی، از جراحی استفاده ميشود. پزشک نمونههای متعددی از بافت ناحیه شکم و لگن را خارج میکند و این بافتها را از لحاظ وجود سرطان مورد بررسی قرار میدهد.
برای تشخیص گسترش و انتشار سرطان از آزمایشهای مختلفي به شرح زير استفاده ميشود.
سی.تی.اسکن: از سی.تی.اسکن برای تهیه تصاویری از بافتها و اندام ناحیه شکم و لگن استفاده میکنند. دستگاه اشعه ايكس که به یک کامپیوتر متصل شده است تصاویر متعددی تهیه میکند. براي وضوح بيشتر معمولاً از مادۀ حاجب استفاده ميشود. این مواد به بیمار تزریق شده یا بهصورت خوراكي به او داده ميشود. این مواد موجب ميشود كه بافتها و اندامها واضحتر ديده شوند. در تصاویر تهیه شده با كمك سی.تی.اسکن (CTScan (Computed Tomography، معمولاً تومور یا مایعات شکمی قابل مشاهده است.
تصویربرداری با اشعه ايكس از ناحیۀ قفسۀ سینه: میتوان با تصویربرداری با كمك اشعه ايكس از ناحیه قفسۀ سینه تومورها یا مایعات را مشاهده کرد.
عکسبرداری با اشعه ايكس همراه با تنقیه باریم: اگر پزشک انجام عکسبرداری با اشعه ايكس از روده تحتانی را تجويز کند، باید از تنقیه با محلول باریم استفاده شود، كه باریم موجب میشود روده در تصاویر تهیه شده با استفاده از اشعۀ ايكس قابل مشاهده باشد، و ميتوان نواحی که بهوسیلۀ سرطان مسدود شدهاند را در این تصاویر به وضوح ديد.
آندوسکوپی رودۀ بزرگ (کولونوسکوپی): پزشک یک لوله بلند و دارای نور را به درون راستروده و رودهبزرگ وارد میکند. از این آزمایش برای مشخص کردن انتشار سرطان به راستروده یا رودۀ بزرگ استفاده میشود.
برای سرطان تخمدان درجات متعددی وجود دارد:
مرحله يا درجه یک: سلولهای سرطانی در یک یا هر دو تخمدان وجود دارد. و سلولهای سرطانی در سطح (رویه) تخمدانها یا در مایعات جمعآوری شده از ناحیه شکم قابل مشاهده خواهد بود.
مرحله يا درجه دو: سلولهای سرطانی از یک یا هر دو تخمدان به دیگر بافتهای لگن رسوخ كردهاند. سلولهای سرطانی در اين مرحله روی لولههای تخمدان، رحم یا دیگر بافتهای درون لگن مشاهده ميشود. و در مایعات جمعآوری شده از ناحیه شکم نيز ديده ميشوند.
مرحله يا درجه سه: سلولهای سرطانی به بافتهای خارج از لگن یا به غدد لنفاوی آن منطقه نفوذ كردهاند. گاهي سلولهای سرطانی در خارج از کبد نيز قابل مشاهده هستند.
مرحله يا درجه چهار: سلولهای سرطانی در بافتهای خارج از شکم و لگن رسوخ كردهاند و حتي در درون کبد، ریهها یا دیگر اندامها قابل مشاهده هستند.
درمان
بسیاری از زنان مبتلا به سرطان تخمدان، مايلند نقش فعالی در تصمیمگیری در مورد مراقبتهای پزشکی خود داشته باشند. کاملاً طبیعی است که بخواهيد راجع به بیماری و گزینههای درمانی آن آگاهي بيشتري داشته باشيد. آشنایی بیشتر با سرطان تخمدان به بسیاری از زنان کمک میکند راحتتر این بیماری را تحمل کنند.
شنیدن خبر تشخیص بیماری برای بیمار آنچنان غافلگيرانه است كه موجب فشارهاي عصبي زيادي میشود و طبيعي است كه در اينحال بيمار نتواند بهراحتی سؤالهايي را ميخواهد از پزشک بپرسد بهخاطر آورد. معمولاً تهیه فهرستی از سؤالها قبل از ملاقات با پزشک به بیمار کمک میکند. برای بهخاطر سپردن حرفهاي پزشک میتوان یادداشت برداشت یا با اجازه او صدایش را ضبط كرد. همچنین شايد بيمار بخواهد یکی از دوستان یا اعضای خانواده هنگام ملاقات با پزشک همراه او باشد. این فرد میتواند در گفتوگوها شرکت کند یادداشتبرداری کرده یا فقط به صحبتها گوش دهد.
نیازی نیست که همه سؤالهاي خود را در یک جلسه مطرح کنید. شما موقعیتهای دیگری هم برای صحبت با پزشک یا پرستار خواهید داشت و میتوانید سؤالهاي خود را دربارۀ مواردی که برای شما مبهم است مطرح کرده و از آنها بخواهيد اطلاعات بیشتری به شما بدهند.
پزشک در صورت لزوم شما را به یک متخصص سرطان دستگاه تناسلی زنان (Gynecologic Oncologist) ارجاع ميدهد. این سرطانشناس، یک جراح است که در معالجه سرطان تخمدان تخصص دارد. خود شما نیز میتوانید از پزشک درخواست کنید شما را به چنین پزشکی ارجاع دهد. از جمله دیگر پزشکانی که در معالجه زنان مبتلا به سرطان تخمدان نقش دارند میتوان به پزشک متخصص زنان، پزشک سرطانشناس و سرطانشناس پرتودرمانی اشاره کرد. در مواردي يك گروه از پزشکان و پرستاران در معالجه شما مشاركت خواهند داشت.
شیوههای درمان
دربارۀ گزینههای درمانی موجود و نتایج مورد انتظار هریک از آنها، پزشک توضیحاتی به شما ارائه میدهد. برای بیشتر زنان از جراحی و شیمیدرمانی استفاده میکنند. پرتودرمانی نیز بهندرت برای درمان این نوع سرطان بهکار گرفته میشود.
ممکن است درمان سرطان روی سلولهای سرطانی درون لگن، ناحیه شکم یا کل بدن تأثیر-گذار باشد.
درمان موضعی: جراحی و پرتودرمانی از درمانهای موضعی هستند. این شیوههای درمانی، سرطان تخمدان درون لگن را از بین میبرند. در صورتیکه سرطان تخمدان به دیگر نقاط بدن منتشر شده باشد، ممکن است از درمان موضعی برای کنترل بیماری در نواحی خاص استفاده شود.
شیمیدرمانی داخل صفاقی (Intraperitoneal Chemotherapy): میتوان داروهای شیمیدرمانی را از طریق لولههای باریک بهطور مستقیم درون شکم و لگن فرستاد. این داروها، سرطان درون شکم یا لگن را از بین برده یا تحت کنترل قرار میدهند.
شیمیدرمانی سیستمیک (فراگیر): هنگامیکه شیمیدرمانی بهصورت تزريقي یا خوراکی انجام میشود داروها وارد جریان خون شده و سرطان را در تمام بدن نابود کرده یا تحت کنترل قرار میدهند.
شاید بخواهید بدانید درمان چه تأثیری روی فعالیتهای عادی شما ميگذارد. شما میتوانید همراه با پزشک خود برنامه درمانیاي را تنظیم کنید که پاسخگوی نیازهای پزشکی و فردی شما باشد.
درمانهای سرطان معمولاً به سلولها و بافتهای سالم نيز صدمه وارد میکنند، به همین دلیل در بیشتر موارد عوارض جانبی رخ میدهد. بهطور کلی عوارض جانبی به نوع و شدت (میزان) درمان شما بستگي دارد و حتي اين عوارض در زنان مختلف، متفاوت است و حتي بيمار در هر جلسۀ درمان به یک نوع از عوارض جانبی دچار ميشود. قبل از شروع درمان گروه مراقبت پزشکی دربارۀ عوارض جانبی احتمالی اطلاعاتی را به شما خواهند داد و روشهایی را برای کمک به نحوۀ رویارویی با این عوارض پیشنهاد میکنند.
جراحی
در این روش، جراح، برشی بر روی دیوارۀ شکم ایجاد میکند. به این نوع جراحی لاپاروتومی می-گویند. در صورت مشاهده سرطان تخمدان جراح تمام بخشهای زیر یا بعضی از آنها را خارج می-کند:
هم تخمدان و هم لولۀ رحم (برداشتن لولههای رحم و تخمدان – Salpingo-Oophorectomy).
رحم (برداشتن رحم – Hysterectomy).
امننتوم (چادرینه – Omentum) [لایهای نازک و چربی مانند از بافت که روی رودهها را پوشانده است].
غدد لنفاوی نزدیک به محل سرطان.
نمونههایی از بافت لگن و شکم.
اگر سرطان منتشر شده باشد جراح تا حد ممکن بافتهاي سرطانزده را خارج میکند. به این عمل «کم حجم کردن» (Debulking) گفته میشود.
اگر سرطان از نوع سرطان تخمدان درجۀ یک باشد میزان وسعت جراحی بستگی به این دارد که فرد بخواهد باردار شود یا نه. بعضی از زنان مبتلا به سرطان تخمدان که سرطان آنها در مراحل اولیه قرار دارد با مشورت پزشک خود تصمیم میگیرند که هنگام جراحی فقط یک تخمدان، یک لوله تخمدان و اُمنتوم خارج شود.
ممکن است در چند روز اول پس از جراحی احساس درد داشته باشید. داروها به تسكين درد کمک میکنند. قبل از جراحی باید دربارۀ برنامه تسکین درد با پزشک یا پرستار صحبت کنید. اگر پس از جراحی درد شما بیشتر از حد انتظار بود پزشک میتواند تغییراتی در برنامه تسکین درد اعمال کند.
دوران نقاهت پس از جراحی در زنان مختلف متفاوت است. شما باید چند روز در بیمارستان بستری باشید و ممکن است چندین هفته وقت لازم باشد تا بتوانید مجدداً فعالیتهای عادي خود را آغاز کنید.
جراحی در زنانی که هنوز یائسه نشدهاند باعث بهوجود آمدن احساس گرگرفتگی، خشکی واژنی (مهبلی) و عرق کردن هنگام خواب میگردد. دلیل بهوجود آمدن این حالتها قطع ناگهانی هورمونهای زنانه است. در رابطه با حالتها و علائمی که مشاهده میکنید با پزشک یا پرستار خود صبحت کنید تا بتوانید همراه با یکدیگر برنامه درمانی مناسبی را تنظیم کنید. بعضی از داروها و اعمال بعضی از «تغییرات» در شیوه زندگی به بهبود این علائم کمک میکنند و علاوه بر این، اکثر این حالتها با گذشت زمان کاهش خواهند یافت.
شیمیدرمانی
در شیمیدرمانی از داروهای ضدسرطان برای از بین بردن سلولهای سرطانی استفاده میشود. در بیشتر زنان مبتلا به سرطان تخمدان پس از جراحی از شیمیدرمانی استفاده ميشود. گاهی قبل از جراحی شیمیدرمانی ميشوند.
معمولاً از چند نوع دارو در شیمیدرمانی استفاده میشود. داروهایی که برای سرطان تخمدان استفاده میشوند به شیوههای مختلفی قابل اعمال (استفاده) هستند.
بهصورت وریدی (آی.وی) (IV (Intravenous: دارو از طریق لولۀ باریکی که درون رگ بیمار قرار گرفته است تزريق میشود.
بهصورت وریدی و اعمال مستقیم به درون شکم: بعضی از زنان بهطور همزمان از شیمیدرمانی وریدی و شیمیدرمانی داخل صفاقی (Intraperitoneal) – آی.پی. (IP (Intraperitoneal- استفاده میکنند. در شیمیدرمانی آی.پی. دارو از طریق لوله نازکی که درون شکم جایگذاری شده اعمال میشود.
بهصورت خوراکی: بعضی از داروهای مورد استفاده برای سرطان تخمدان از نوع خوراکی هستند.
شیمیدرمانی بهصورت دورهای انجام میشود. پس از هر دورۀ درمان یک دورۀ استراحت وجود دارد. زمان دورۀ استراحت و تعداد دورههای درمان به داروی ضدسرطانی بستگي دارد که مورد استفاده قرار میگیرد.
شیمیدرمانی در درمانگاه، مطب پزشک یا خانه قابل انجام است. گاهی لازم است فرد براي شیمیدرمانی در بیمارستان بستری شود.
عوارض جانبی شیمیدرمانی به نوع و مقدار داروی استفاده شده بستگي دارد. بايد اضافه كرد كه داروهاي شيميدرماني میتوانند به سلولهای سالمی که سرعت تقسیم زیادی دارند نیز صدمه وارد کنند.
سلولهای خون: این سلولها علاوه بر مبارزه با عفونت، به انعقاد خون کمک میکنند و حامل اکسیژن به تمام نقاط بدن هستند. اگر داروها روی سلولهای خون تأثیر بگذارند احتمال ابتلای شما به عفونت افزایش ميِيابد، راحتتر دچار کوفتگی و خونریزی میشوید و احساس ضعف و خستگی شدید خواهید داشت. پزشک مرتباً سطح سلولهای خون شما را بررسی میکند تا در صورت کاهش مقدار آنها داروهایی که به تولید سلولهای جدید خون کمک میکنند تجویز کند.
سلولهای ریشه مو: بعضی از داروها باعث ریزش مو میشوند. البته موهای شما مجدداً رشد خواهند کرد ولی ممکن است رنگ و بافت آنها با گذشته متفاوت باشد.
سلولهای پوشاننده دستگاه گوارش: بعضی از داروها منجر به کاهش اشتها، حالت تهوع و استفراغ، اسهال یا بهوجود آمدن زخمهايي بر روی لبها یا درون دهان میشوند. دربارۀ داروهایی که به بهبود این شرایط کمک میکند با گروه مراقبت پزشکی خود صبحت کنید.
بعضی از داروهایی که برای درمان سرطان تخمدان مورد استفاده قرار میگیرند منجر به کاهش (یا از دست دادن) شنوایی، مشکلات کلیوی، درد مفاصل و احساس کرختکی و سوزش (سوزن سوزن شدن) در دستها و پاها میشوند. بیشتر این عوارض با پایان یافتن درمان بهبود خواهند یافت.
پرتودرمانی
در پرتودرمانی (رادیوتراپی) از پرتوهایی با انرژی زیاد برای از بین بردن سلولهای سرطانی استفاده میشود. دستگاه بزرگی، پرتو را روی نقاط موردنظر هدفگیری میکند.
معمولاً بهندرت از پرتودرمانی برای درمان اولیه سرطان تخمدان استفاده میشود ولی ممکن است از این روش برای درمان درد و دیگر مشکلاتی که به دلیل بیماری بهوجود آمده است استفاده شود. پرتودرمانی در بیمارستان یا درمانگاه انجام میشود. انجام هربار پرتودرمانی تنها چند دقیقه طول ميكشد.
عوارض جانبی به مقدار پرتو و بخشی از بدن که تحت پرتودرمانی قرار گرفته بستگي دارد. پرتودرمانی در ناحیه شکم و لگن گاهي باعث بهوجود آمدن حالت تهوع، استفراغ، اسهال یا مدفوع خونی ميشود. همچنین در بعضي مواقع پوست شما در ناحیهای که تحت درمان قرار گرفته است قرمز، خشک یا حساس ميشود. با اینکه عوارض جانبی باعث ایجاد ناراحتی برای بيمار ميشوند ولی معمولاً پزشک آنها را درمان کرده یا کنترل ميکند. البته این عوارض با پایان درمان به تدریج بهبود خواهند یافت.