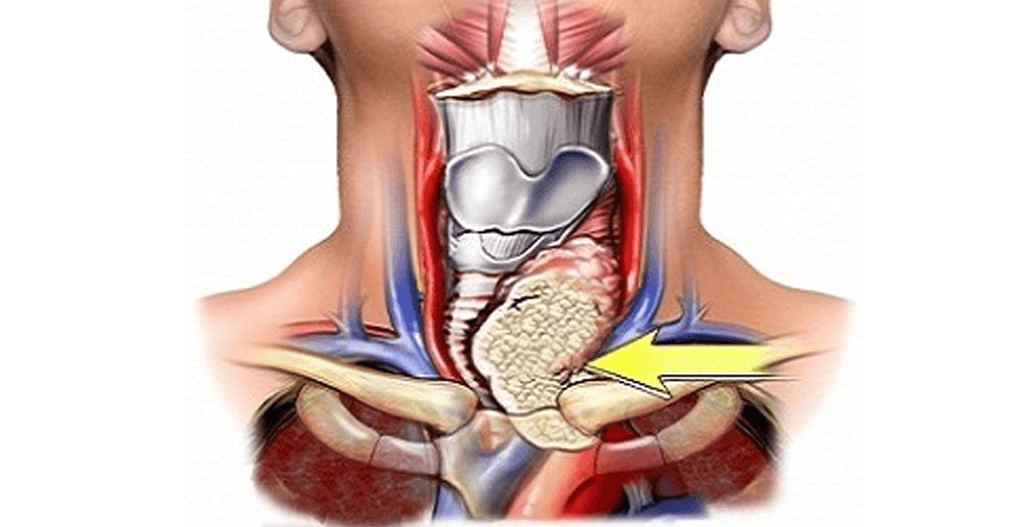
تیروئید
تیروئید، غدهایست که در جلوی گردن شما و زیر محفظۀ صوتی (حنجرۀ)تان قرار دارد. یک تیروئید سالم تقریباً به اندازۀ یک سکۀ کوچک است. معمولاً وجودش از روی پوست قابل تشخیص نیست. تیروئید دو بخش (لوب) دارد. یک بافت ظریف (ایسم Isthmus) این لوبها را از یکدیگر مجزا میسازد.
تیروئید هورمونهای خاصی تولید میکند:
هورمون تیروئید: هورمون تیروئید توسط سلولهای فولیکولی تیروئید تولید میشود. این هورمون بر ضربان قلب، فشار خون، دما و وزن بدن مؤثر است.
كلسيتونين (Calcitonin): كلسيتونين توسط سلولهای سی (C) موجود در تیروئید تولید میشود. این هورمون نقش کوچکی در حفظ میزان مناسب كلسيم بدن ایفا میکند.
پشت تیروئید، حداقل چهار غدۀ پارا تیروئیدی کوچک وجود دارد. این غدد روی سطح تیروئید قرار دارند و هورمون پاراتیروئید تولید میکنند که نقش بزرگی در حفظ میزان مناسب کلسیم بدن ایفا میکند.
سلولهای سرطانی
سرطان در سلولها واحدهای مستقل سازندهای که بافتها را تشکیل میدهند آغاز میشود. بافتها نیز اندامهای بدن را تشکیل میدهند.
سلولهای طبیعی و سالم، با توجه به نیاز بدن به سلولهای جدید، رشد کرده و تقسیم میشوند. هنگامیکه سلولهای طبیعی پیر میشوند یا آسیب میبینند، میمیرند و سلولهای جدید جایگزین آنها میشوند.
گاهی، این فرایند منظم دچار اخلال میشود. سلولهای جدید هنگامی تشکیل میشوند که بدن به آنها نیازی ندارد، و سلولهای پیر یا آسیب دیده وقتي که باید، نمیمیرند. افزایش تدریجی این سلولهای اضافی، اغلب، موجب تشکیل تودهای از بافت میشود که به آن غده یا تومور میگویند.
به غدههای موجود در تیروئید، اغلب ندول (Nodules) یا «گرهک» میگویند. بیشتر ندولهای تیروئید (بیش از 90%) خوشخیم (غیرسرطانی) هستند. ندولهای خوشخیم به خطرناکی ندولهای بدخیم (سرطانی) نیستند:
ندولهای خوشخیم:
به ندرت کشنده هستند.
به بافتهای مجاور خود حمله نمیکنند.
به دیگر قسمتهای بدن سرایت نمیکنند.
معمولاً نیازی به برداشتنشان نیست.
ندولهای بدخیم:
ممکن است گاهی کشنده باشند.
میتوانند به بافتها واندامهای مجاور حمله کنند.
میتوانند به دیگر قسمتهای بدن سرایت کنند.
اغلب میتوان آنها را برداشت یا از بین برد، اما گاهی اوقات سرطان بازمیگردد.
سلولهای سرطانی میتوانند با جدا شدن از تومور اولیه گسترش پیدا کنند. این سلولها وارد عروق خونی یا عروق لنفاوی میشوند، که به درون تمام بافتهای بدن گسترده شدهاند. سلولهای سرطانی به دیگر اندامها میچسبند و در آنجا رشد میکنند و به تومورهای جدیدی تبدیل میشوند که میتوانند به آن اندامها آسیب برسانند. به سرایت سرطان، متاستاز میگویند.
انواع سرطان تیروئید
سرطان تیروئید، چند نوع دارد:
سرطان پاپيلري تیروئید : در ايران اين نوع سرطان تیروئید در حدود 13/71%كل موارد ابتلا به سرطان تیروئید را تشكيل ميدهد. اين سرطان در سلولهاي فوليكولارآغاز شده و به كندي رشد ميكند. در صورت تشخيص زودهنگام، بيشتر مبتلايان به سرطان تیروئید فوليكولار را ميتوان با موفقيت درمان كرد.
سرطان فولیکولار تیروئید: این نوع سرطان تیروئید در حدود 15% کل موارد ابتلا به سرطان تیروئید را تشکیل میدهد. این سرطان در سلولهای فولیکولار آغاز شده و بهکندی رشد میکند. در صورت تشخیص زودهنگام، بیشتر مبتلایان به سرطان تیروئید فولیکولار را میتوان با موفقیت درمان کرد.
سرطان مدولری تیروئید: این نوع سرطان در حدود 3% کل موارد ابتلا به سرطان تیروئید را تشکیل میدهد. این سرطان در سلولهای سی (C) موجود در تیروئید آغاز میشود. سرطانی که در سلولهای سی (C) آغاز میشود میتواند موجب تولید مقادیر بالا و غیرطبیعی کلسیتونین شود. سرطان مدولری (Medullary) تیروئید هم بهکندی رشد میکند. مهار این نوع سرطان، در صورتیکه پیش از سرایت به دیگر بخشهای بدن تشخیص داده و درمان شود، آسانتر خواهد بود.
سرطان تیروئید آناپلاستیک (Anaplastic): این نوع سرطان تیروئید در حدود 2% از کل موارد ابتلا به سرطان تیروئید را تشکیل میدهد. این سرطان در سلولهای فولیکولار موجود در تیروئید آغاز میشود. این سلولهای سرطانی، اغلب بهسرعت رشد و سرایت میکنند. مهار سرطان تیروئید آناپلاستیک بسیار دشوار است.
عوامل خطرزا
پزشکان، اغلب نمیتوانند دلیل ابتلای یک فرد به سرطان تیروئید و عدم ابتلای دیگري به این سرطان را توضیح دهند. با اینحال، روشن است که سرطان تیروئید مسری نیست.
تحقیقات نشان دادهاند که احتمال ابتلا به سرطان تیروئید، در كساني که دارای برخی عوامل خطرزای خاص هستند، بیشتر از دیگران است. عامل خطرزا عاملی است که احتمال ابتلا به یک بیماری را افزایش ميدهد.
بررسیها نشان دادهاند که عوامل خطرزای زیر به سرطان تیروئید مربوط اند:
تابش اشعه: آنها که به میزان زیاد در معرض تابش اشعه قرار میگیرند، بسیار بیشتر از دیگران احتمال دارد به سرطان پاپیلاری تیروئید یا فولیکولار مبتلا شوند. یکی از منشأهای مهم قرار گرفتن در معرض اشعه، درمان بهوسیلۀ اشعۀ ايكس است. در سالهای بین دهههای 1920 و 1950، پزشکان برای درمان کودکان مبتلا به لوزههای متورم، آکنه و دیگر مشکلاتی که در ناحیۀ سر و گردن ایجاد میشدند، از اشعۀ ايكس با میزانهای بالا استفاده میکردند. بعدها، دانشمندان به این مسئله پی بردند که تعدادي از كساني که تحت درمان با این شیوه قرار گرفته بودند، به سرطان تیروئید مبتلا شدهاند.
(در عکسبرداری با اشعۀ ايكس جهت آزمایشهای تشخیصی معمول – مثل عکسبرداری با اشعۀ ايكس از دهان یا قفسۀ سینه از میزانهای بسیار پایین تابش استفاده میشود. فواید این آزمایشها معمولاً بیشتر از خطراتشان است. با اینحال، قرار رفتن مکرر در معرض همین میزان اشعه هم میتواند مضر باشد، پس بهتر است با پزشک یا دندانپزشک خود دربارۀ ضرورت انجام هر یک از آزمایشهای عکسبرداری با اشعۀ ايکس و نيز نحوۀ استفاده از پوششهای محافظ برای دیگر بخشهای بدن صحبت کنید.)
یکی دیگر از منشأهای تابش اشعه، ریزش رادیواکتیو (Radioactive Fallout) است که شامل ریزش رادیواکتیو ناشی از آزمایشهای تسلیحات اتمی (مثلاً آزمایشهایی که در دیگر نقاط دنیا، و بهخصوص در دهههای 1950 و 1960 انجام شدند)، حوادثی که در نیروگاههای هستهای روی میدهد (مانند حادثۀ چرنوبیل در سال 1986)، و تشعشات ناشی از کارخانههای ساخت تسلیحات اتمی (مانند تأسیسات هَنفورد در ایالت متحده در اواخر دهۀ 1940) هستند. چنین ذرات اتمی شامل ید رادیواکتیو (131I) و دیگر عناصر رادیواکتیو هستند. احتمال ابتلا به سرطان تیروئید د در كساني که در معرض تابش یک یا چند منبع يد راديواكتيو (131I) قرار میگیرند بهخصوص در صورتیکه در آن هنگام در سنین کودکی قرار داشته باشند افزایش مییابد. برای مثال، احتمال ابتلا به سرطان تیروئید در کودکانی که در نتیجۀ حادثۀ چرنوبیل در معرض ید رادیواکتیو قرار گرفتهاند، بیشتر از دیگران است.
سابقۀ خانوادگی ابتلا به سرطان تیروئید مدولری: گاهی سرطان تیروئید مدولری به شکل موروثی درمیآید. ژن تغيير يافته RET ميتواند از والد به فرزند منتقل شود.قریب به اتفاق آنهايي که ژن دگرگونشدۀ (آر. ای. تی) دارند به سرطان تیروئید مدولری مبتلا میشوند. در صورتیکه این سرطان بهتنهایی روی دهد، سرطان خانوادگی مدولری تیروئید، اگر همراه با دیگر انواع سرطان باشد، سندروم نئوپلازی متعدد غدد درونریز(Multiple Endocrine Neoplasia -MEN- Syndrome) نامیده میشود.
با آزمایش خون میتوان دگرگونی ژن «آر. ای. تی» را شناسایی کرد. در صورتیکه این ژن در فرد مبتلا به سرطان تیرئید مدولری دیده شود، پزشک به اعضای خانواده توصیه میکند که همه تحت آزمایش قرار گیرند، و برای آنها که دارای ژن دگرگونشده هستند، پزشک آزمایشهای مرتب، یا جراحی برداشتن تیروئید پیش از بروز سرطان را توصیه ميکند.
سابقۀ خانوادگی ابتلا به گواتر یا غدههای رودۀ بزرگ: تعداد کمی از افرادی که دارای سابقۀ خانوادگی ابتلا به گواتر (تورم تیروئید) هستند و دارای غدههای کوچک متعدد تیروئید هستند، در خطر ابتلا به سرطان پاپیلاری تیروئیدند. همچنین، تعداد کمی از كساني که سابقۀ خانوادگی ابتلا به غدد متعدد درون رودۀ بزرگ یا راستروده (پولیپهای خانوادگی) داشته باشند، در معرض خطر ابتلا به سرطان پاپیلاری تیروئید خواهند بود.
سابقۀ فردي پزشکی: احتمال ابتلای افراد مبتلا به گواتر یاغدههاي خوشخيم تیروئید، به سرطان تیروئید نسبت به دیگران بیشتر است.
زن بودن: از تعداد كل 1538 مورد سرطان تيروئيد در ايران 1135 مورد آن مربوط به زنان است.
سن بالای 45 سال: بیشتر مبتلايان به سرطان تیروئید، بیشتر از 45 سال دارند، و بیشتر مبتلايان به سرطان تیروئید آناپلاستیک سنشان بالاي 60 سال است.
ید: ید مادهای است که در صدف و نمک یددار یافت میشود. دانشمندان در حال بررسی ید بهعنوان یکی از عوامل خطرزای احتمالی مربوط به سرطان تیروئید فولیکولار هستند. میزان بسیار پایین ید در رژیم غذایی خطر ابتلا به سرطان تیروئید فولیکولار را افزایش ميدهد. هرچند، بررسیهای دیگري نشان دادهاند که میزان بسیار زیاد ید در رژیم غذایی نیز میتواند خطر ابتلا به سرطان پاپیلاری تیروئید را افزایش دهد. برای اینکه قطعاً مشخص شود که ید یک عامل خطرزا است یا نه، بررسیهای بیشتری لازم است.
داشتن یک یا چند عامل خطرزا به معنای ابتلای قطعی فرد به سرطان تیروئید نیست. بیشتر كساني که دارای عوامل خطرزا هستند، هرگز به سرطان مبتلا نمیشوند.
علائم بیماری
معمولاً سرطان تیروئید در مراحل اولیه موجب بروز علائمی نمیشود.
اما با رشد سرطان علائم احتمالي آن عبارت است از:
غدهای در جلوی گردن.
گرفتگی یا تغییرات در صدا.
تورم غدد لنفاوی ناحیۀ گردن.
اختلال در بلع یا تنفس.
دردی در گلو یا گردن که از بین نمیرود.
هر چيز در اغلب موارد، این علائم ناشی از سرطان نیستند و دلیل آن معمولاً عفونت، گواتر خوشخیم، یا دیگر بیماریها هستند. در صورتیکه چنین علائمی در فردی بروز کرد و پس از دو یا چند هفته از بین نرفت باید جهت تشخیص و درمان، هرچه زودتر به پزشک مراجعه کند.
تشخیص
اگر علائمی در شما بروز کرد که نشانۀ سرطان تیروئید بود، پزشک به شما کمک میکند تا مشخص شود که این علائم ناشی از سرطاناند یا دلایل دیگری دارند. پزشک، از شما سابقۀ پزشکی فردي و خانوادگیتان را جویا میشود، و سپس یک یا چند آزمایش از آزمایشهای زیر را هم برای شما تجویز ميکند:
معاینۀ فیزیکی: پزشک تیروئید شما را جهت بررسي وجود توده ـ ندول (Nodule) ـ و نيز گردن و غدد لنفاوی مجاور آن را جهت وجود غده یا تورم مورد معاینه قرار ميدهد.
آزمایشهای خون: پزشک ممکن است میزان هورمون محرک تیروئید (TSH (Thyroid- Stimulating Hormone را نیز در خون اندازهگیری کند. مقادیر بسیار کم یا بسیار زیاد TSH به این معناست که تیروئید به خوبی کار نمیکند. اگر پزشک احتمال بدهد که به سرطان تیروئید مدولری مبتلا هستيد، ممکن است میزان کلسیتونین شما را اندازهگیری کنند و نیز دیگر آزمایشهای خون را نیز بر روی شما انجام دهند.
سونوگرافی (Ultrasound): یک دستگاه فراصوتي، امواج صوتی را که قابل شنیدن نیستند تولید میکند. با این دستگاه امواج صوتی را به تیروئید میفرستند و یک کامپیوتر تصویری از امواجی که از تیروئید بازتاب میشوند ایجاد میکند. این تصویر میتواند ندولهای موجود در تیروئید را نشان دهد که اندازهشان آنقدر کوچک است که زیر دست احساس نمیشود. پزشک از این تصویر برای پی بردن به اندازه و شکل هر غده و اینکه آن غدهها جامدند یا پر از مایع استفاده میکند. غدههایی که پر از مایع باشند معمولاً سرطانی نیستند. اما غدههای جامد و توپر میتوانند سرطانی باشند.
اسکن تیروئید: پزشک شما ممکن است برایتان یک اسکن از تیروئید تجویز کند. برای این کار باید مقدار کمی مادۀ رادیواکتیو را بخوريد؛ این ماده وارد جریان خون میشود. آن سلولهای تیروئید که این مواد رادیواکتیو را جذب میکنند از طریق اسکن، قابلمشاهده هستند. به ندولهایی که این مواد را بیشتر از بافت تیروئید مجاور خود مصرف میکنند، ندولهای «داغ» میگویند. ندولهای داغ معمولاً سرطانی نیستند. به ندولهايي که کمتر از بافت تیروئید مجاور خود این مواد را مصرف میکنند، ندولهای «سرد» میگویند كه ندولهای سرد میتوانند سرطانی باشند.
نمونهبرداری: نمونهبرداری تنها راه قطعی تشخیص سرطان تیروئید است. یک آسیبشناس نمونهای از بافت مورد نظر را جهت وجود سلولهای سرطانی در زیر میکروسکوپ بررسی میکند.
ممکن است پزشک برای نمونهبرداری از یکی از دو روش زیر استفاده کند:
بیوپسی سوزنی ظریف (FineNeedle Aspiration): از بیشتر افراد به این روش نمونهبرداری میشود. پزشک با استفاده از یک سوزن ظریف مقداری از بافت ندول تیروئید را برمیدارد. استفاده از یک دستگاه فراصوتی میتواند به پزشک در تعیین محل فرو کردن سوزن کمک کند.
نمونهبرداری با عمل جراحی: در صورتیکه تشخیص از طریق بیوپسی سوزنی ظریف ممکن نباشد، جراح با یک عمل جراحی تمام ندولهاي مشكوك را برمیدارد. اگر پزشک احتمال وجود سرطان تیروئید فولیکولار را بدهد، معمولاً برای تشخیص، نمونهبرداری با عمل جراحی را توصيه ميكند.
تعیین مرحلۀ سرطان
براي طرح بهترین برنامۀ درمانی، لازم است پزشک از میزان گسترش (مرحلۀ) سرطان آگاه باشد. تعیین مرحلۀ سرطان، تلاشی دقیق براي پی بردن به اندازۀ غدههاي کوچک، اینکه سرطان به دیگر بخشهای بدن سرایت کرده یا نه، و اگر چنین باشد به کدام بخشهای بدن انتشار يافته است.
سرطان تیروئید، اغلب به غدد لنفاوی، ریهها و استخوانها نفوذ میکند. هنگامیکه سرطان از محل اولیهاش به بخشهای دیگر بدن منتشر ميشود، تومور جدید از جنس همان سلولهای سرطانی تومور اولیه و دارای همان نام هستند. برای مثال، اگر سرطان تیروئید به ریهها سرایت کند، سلولهای سرطانی موجود در ریهها در واقع همان سلولهای سرطان تیروئید هستند. نام بیماری، سرطان تیروئید متاستازی است، و نه سرطان ریه. به همین دلیل، برای درمان، این سرطان را بهعنوان سرطان تیروئید درنظر میگیرند، و نه سرطان ریه. پزشکان به تومور جدید «تومور دوردست» یا سرطان متاستازی میگویند.
تعیین مرحلۀ سرطان میتواند شامل یک یا چند آزمایش زیر باشد:
سونوگرافی (Ultrasound): با معاینۀ گردن بهوسیلۀ دستگاه سونوگرافی میتوان فهميد که آیا سرطان به غدد لنفاوی یا دیگر بافتهای مجاور تیروئید منتشر شده است یا نه.
سی.تی.اسکن: با دستگاه اشعۀ ايكس که به یک کامپیوتر متصل است چند عکس دقیق از نواحی داخلی بدن میگیرند. سیتی اسکن نشان ميدهد که آیا سرطان به غدد لنفاوی، دیگر نواحی گردن یا قفسۀ سینه سرایت کرده است یا نه؟
ام. آر. آی: در (ام.آر.آی) از یک آهنربای قوی که به کامپیوتر متصل است استفاده میشود. در این فرایند عکسهایی دقیق از بافت گرفته میشود. پزشک میتواند این عکسها را بر روی صفحۀ نمایش مشاهده کند یا آنها را روی فیلم چاپ کند. ام.آر.آی میتواند نشان دهد سرطان به غدد لنفاوی یا دیگر نواحی رسوخ کرده است یا نه.
عکسبرداری از قفسۀ سینه با اشعۀ ايکس: عکسبرداری از قفسۀ سینه با اشعۀ ايکس میتواند سرایت یا عدم سرایت سرطان به ریهها را نشان دهد.
اسکن کل بدن: ممکن است برای شما، اسکن تمام بدن تجویز شود تا مشخص شود سرطان به دیگر بخشهای بدن نیز سرایت کرده است یا نه. به شما مقدار کمی از یک مادۀ رادیواکتیو میدهند. این ماده وارد جریان خون میشود. سلولهای سرطاني تیروئید در دیگر اندامها یا استخوانها این ماده را مصرف میکنند. ممکن است سرطان تیروئیدی که در دیگر بخشهای بدن منتشر شده باشد در اسکن تمام بدن مشخص شود.
درمان
كساني که به سرطان تیروئید مبتلا هستند، گزینههای درمانی متعددی دارند. درمان معمولاً چند هفته پس از تشخیص آغاز میشود، اما فرصت خواهید داشت با پزشک خود دربارۀ گزینههای درمانی و دریافت نظر دوم صحبت کنید.
انتخاب نوع درمان به موارد زیر بستگی دارد:
نوع سرطان تیروئید (پاپيلري، فولیکولار، مدولری یا آناپلاستیک).
اندازۀ غدۀ کوچک.
سن بیمار.
انتشار یا عدم انتشار سرطان.
شما و پزشکتان میتوانید با یکدیگر جهت طرح یک برنامۀ درمانی که نیازهای شما را برآورده کند، همکاری کنید.
ممکن است پزشک، شما را به پزشك ديگري که در زمینۀ درمان سرطان تیروئید تخصص دارد ارجاع دهد، یا اینکه شما از وی بخواهید چنین فردی را معرفی کند. یک متخصص غدد (Endocrinologist) پزشکی است که در درمان بيماراني که دچار اختلالات هورمونی هستند تخصص دارد. ممکن است به یک تیروئیدشناس – یک متخصص غدد که در درمان اختلالات تیروئید تخصص دارد مراجعه کنید.
و احتمال دارد به گروهی از متخصصان مراجعه کنید. دیگر متخصصانی که سرطان تیروئید را درمان میکنند عبارتند از جراحان، پزشکان سرطانشناس و سرطانشناسان پرتودرمان. گاهي گروه پزشكان معالج شما، یک پرستار سرطانشناس و یک متخصص تغذیۀ نیز دارد.
پزشک معمولاً گزینههای درمان و نتایج مورد انتظار از هر یک را براي شما توضیح ميدهد. سرطان تیروئید را میتوان با جراحی، درمان با هورمون تیروئید، درمان با ید رادیواکتیو، پرتودرمانی خارجی یا شیمیدرمانی درمان کرد. بیشتر بیماران تحت درمان ترکیبی از این روشهای درمانی قرار میگیرند. برای مثال، درمان متعارف (استاندارد) برای سرطان تیروئید پاپیلاری عبارت است از جراحی، درمان با هورمون تیروئید و درمان با ید رادیواکتیو. هر چند اغلب از پرتودرمانی خارجی و شیمیدرمانی استفاده نمیشود، ولي در مواقعی هم که از این روشها استفاده میشود درمان ممکن است ترکیبی باشد.
جراحی و پرتودرمانی خارجی درمانهای موضعی محسوب میشوند. با استفاده از این روشها، سلولهای سرطانی موجود در تیروئید از بین رفته یا برداشته میشوند. اگر سرطان تیروئید به دیگر بخشهای بدن نفوذ كرده باشد، از درمان موضعی براي مهار سرطان در همان نواحی خاص ميتوان استفاده کرد.
درمان با هورمون تیروئید، درمان با ید رادیواکتیو و شیمیدرمانی درمانهای فراگیر هستند. در درمانهای فراگیر داروها به جریان خون وارد شده و سرطان را در سراسر بدن از بین برده یا مهار میکنند.
شاید بخواهید دربارۀ عوارض جانبی و چگونگی تأثیرگذاری درمان بر فعالیتهای روزمره خود آگاه شوید. چون روشهای درمانی سرطان، اغلب به سلولها و بافتهای سالم نیز آسیب میرسانند، بروز عوارض جانبی پدیدهای شایع است. عوارض جانبی عمدتاً به نوع و میزان گستردگی درمان بستگی دارند. عوارض جانبی برای افراد مختلف نيز متفاوت است، و همینطور ممکن است از یک دورۀ درمان به دورهای دیگر تغییر کنند. پیش از آغاز درمان، از گروه درماني خود بخواهید تا عوارض جانبی احتمالی را برایتان توضیح دهند و روشهایی را بهمنظور مهار آنها به شما پیشنهاد کنند.
جراحی
بیشتر بيماراني که به سرطان تیروئید مبتلا میشوند تحت عمل جراحی قرار میگیرند. جراح، تمام یا بخشی از تیروئید را برمیدارد. نوع جراحی به نوع و مرحلۀ سرطان تیروئید، اندازۀ ندول Nodule و سن بیمار بستگی دارد.
تیروئیدبرداری کلی (Total Thyroidoctomy): این نوع جراحی را میتوان برای تمام انواع سرطان تیروئید مورد استفاده قرار داد. جراح، از طریق ایجاد یک برش، تیروئید را بهطور کامل بر میدارد. در صورتیکه جراح نتواند بافت تیروئید را بهطور کامل بردارد، بعداً میتوان باقیماندۀ آن را با استفاده از درمان با ید رادیواکتیو از بین برد.
لوببرداری (Lobectomy): در مورد برخی از مبتلایان به سرطان پاپیلاری تیروئید یا فولیکولار ممکن است تنها بخشی از تیروئید را بردارند. جراح ایسم و یک لوب را برمیدارد. برخی از كساني که تحت عمل لوببرداری قرار گرفتهاند، بعداً جهت برداشتن بقیۀ تیروئید، باز هم تحت عمل جراحی قرار میگیرند. موارد کمتری هم پیش میآید که باقیماندۀ بافت تیروئید با استفاده از درمان با ید رادیواکتیو از بین میرود.
زمان مورد نیاز برای بهبود پس از جراحی برای افراد مختلف متفاوت است. ممکن است برای مدت چند هفته احساس ناراحتی کنید. میتوان با دارو به تسكين درد کمک کرد. پیش از جراحی، باید دربارۀ برنامۀ مهار درد با پزشک یا پرستار خود گفتوگو کنید. پس از جراحی نيز، پزشک میتواند در صورت نیاز بیشتر به تسكين درد، برنامۀ قبلی را تغییر دهد.
در جراحی مربوط به سرطان تیروئید، سلولهایی که هورمون تیروئید تولید میکنند نیز برداشته میشوند. پس از جراحی، تقریباً تمام بیماران بايد برای جبران هورمون تیروئید طبیعی، از قرصهاي مخصوصی استفاده کنند. و شما هم لازم است برای بقیۀ عمر خود قرصهای جایگزین هورمون تیروئید مصرف کنید.
در صورتیکه جراح غدد پاراتیروئید را بردارد، ممکن است لازم باشد برای بقیۀ عمر خود قرصهای كلسيم و ویتامین D مصرف کنید.
در تعداد کمی از بيماران، جراحی میتواند موجب آسیب به اعصاب یا عضلات خاصی شود. اگر چنین شود، ممکن است آن فرد در صدایش دچار مشکل شود یا یکی از شانههایش پایینتر از دیگری بایستد.
درمان با هورمون تیروئید
پس از جراحی و برداشتن کامل تیروئید یا بخشی از آن، تقریباً تمام بیماران لازم است قرصهایی را برای جبران هورمون تیروئید طبیعی بدن مصرف کنند. با اینحال، قرصهای هورمون تیروئید بهعنوان قسمتی از روند درمان سرطان پاپیلاری تیروئید یا فولیکولار نیز مورد استفاده قرار میگیرد. هورمون تیروئید، سرعت رشد سلولهای سرطان تیروئید را که پس از جراحی در بدن باقی ماندهاند، کندتر میکند.
قرصهای هورمون تیروئید بهندرت موجب عوارض جانبی میشوند. پزشک برایتان آزمایشهای خون تجویز میکند تا اطمینان حاصل کند که میزان هورمون تیروئید مصرفیتان مناسب است. مقادیر زیاد هورمون تیروئید میتواند موجب کاهش وزن و احساس گرما و تعرق شود. همچنین ممکن است موجب تندی ضربان قلب، درد قفسۀ سینه، گرفتگی عضلات و اسهال شود. مقادیر بسیار کم هورمون تیروئید میتواند موجب افزایش وزن، احساس خستگی و سرما، و خشکی پوست و موها شود. اگر دچار عوارض جانبی شديد، پزشک بايد میزان هورمون تیروئید مصرفی را تنظیم کند.
درمان با ید رادیواکتیو
درمان با ید رادیواکتیو (131-I) روشی درمانی برای سرطان پاپیلاری تیروئید یا فولیکولار است. در این روش تمام سلولهای سرطانی و طبیعی تیروئید که پس از جراحی در بدن باقیماندهاند از بین میرود.
معمولاً برای مبتلایان به سرطان تیروئید مدولری یا آناپلاستیک، درمان با (131-I) تجویز نمیشود. این دو نوع از سرطان تیروئید، بهندرت به درمان با (131-I) جواب میدهند.
حتی بیمارانی که به ید حساسیت دارند نیز میتوانند با اطمینان، تحت درمان با (131-I) قرار بگیرند. این درمان به شکل مایع یا کپسولی خوردني به بیمار داده میشود. (131-I) وارد جریان خون میشود و به سلولهای سرطانی تیروئید موجود در سراسر بدن میرسد. هنگامیکه به سلولهای سرطانی تیروئید به اندازۀ کافی(131-I) برسد، از بین میروند.
بسیاری از بيماران در درمانگاه یا بخش بیماران سرپایی بیمارستان، تحت درمان با (131-I) قرار میگیرند و سپس میتوانند به منزل بروند. بعضي از بیماران لازم است بهمدت یک روز یا بیشتر در بیمارستان بستری شوند. از اعضای گروه بهیاری خود بخواهید تا چگونگی محافظت از اعضای خانواده و همکارانتان را در برابر تابش اشعه، به شما توضیح دهند.
بیشتر میزان تشعشع (131-I) پس از حدود یک هفته از بین میرود. ظرف مدت سه هفته، تنها رد کوچکی از (131-I) در بدن باقی میماند.
در طول درمان، میتوانید با نوشیدن مقادیر زیاد مایعات از مثانه و دیگر بافتهای سالم خود محافظت کنید. نوشیدن مایعات به دفع سریعتر (131-I) از بدن کمک میکند.
بعضي از بیماران در روز اول درمان با (131-I) دچار اسهال خفیف میشوند. و تعداد كمي از بيماران در ناحیهای از گردن که سلولهای تیروئید در آن باقی ماندهاند، دچار تورم و درد میشوند، اگر سلولهای سرطانی تیروئید به خارج از گردن سرایت کرده باشند، ممکن است آن نواحی نیز دردناک شوند.
ممکن است برای مدت کوتاهی پس از درمان با (131-I)، دچار خشکی دهان شوید یا حس چشایی یا بویایی خود را از دست بدهید. جویدن آدامس بدون قند یا مکیدن آبنباتهای بدون قند میتواند برایتان مفید باشد.
یک عارضۀ جانبی نادر در مردانی که تحتدرمان با میزان بالای (131-I) قرار میگیرند، از دست دادن توانایی باروری است. (131-I)، ممکن است در زنان موجب ناباروری نشود، اما برخی پزشکان به زنانی که تحت درمان با میزان بالای (131-I) قرار گرفتهاند توصیه میکنند که تا یک سال از باردار شدن بپرهیزند.
محققان گزارش دادهاند که ممکن است تعداد بسیار کمی از بیماران، چند سال پس از اينكه تحت درمان با میزان بالای (131-I) قرار گرفتند به سرطان ثانویه مبتلا شوند. برای بهدست آوردن اطلاعات دربارۀ معاینات پس از درمان به بخش «پیگیری سلامت بیمار پس از درمان» مراجعه کنید.
میزان بالای(131-I) موجب از بین رفتن سلولهای طبیعی تیروئید که هورمون تیروئید را تولید میکنند نیز میشود. پس از درمان با ید رادیواکتیو، لازم است برای جبران هورمون تیروئید طبیعی، قرصهای هورمون تیروئید مصرف کنید.
پرتودرمانی خارجی
پرتودرمانی (یا رادیوتراپی) خارجی، روشی درمانی است برای هر نوع از سرطان تیروئید، که نتوان آن را با جراحی یا درمان با (I-131) درمان کرد. از این روش جهت درمان سرطانی که پس از درمان بازگشته، یا درمان درد استخوان ناشی از سرطانی که به دیگر بخشهای بدن سرایت کرده نیز استفاده میشود.
در پرتودرمانی خارجی از پرتوهای پرانرژی برای از بین بردن سلولهای سرطانی استفاده میشود. با استفاده از یک دستگاه بزرگ، اشعه را به گردن یا دیگر بافتهایی که سرطان به آنها نفوذ کرده میتابانند.
بیشتر بیماران جهت درمان، معمولاً به مدت چند هفته و هفتهای 5 روز به بیمارستان یا درمانگاه میروند. هر بخش درمان تنها چند دقیقه طول میکشد.
عوارض جانبی این درمان عمدتاً به میزان تابش و آن بخشی از بدن که تحت درمان قرار دارد، بستگی دارد. تابش اشعه در ناحیۀ گردن میتواند موجب خشکی و درد دهان و گلو، گرفتگی صدا یا مشکلات در بلع شود. ممکن است پوست شما نيز در ناحیۀ تحت درمان قرمز، خشک و حساس شود.
احتمال دارد در حین پرتودرمانی و بهخصوص در هفتة پایانی درمان، احساس خستگی کنید. استراحت مهم است، اما پزشکان معمولاً به بیماران توصیه میکنند تا جایی که میتوانند فعالیت کنند.
با اینکه عوارض جانبی پرتودرمانی میتواند آزاردهنده باشد، معمولاً پزشک میتواند آنها را مهار یا درمان کند. عوارض جانبی این روش معمولاً پس از به پایان رسیدن درمان از بین میروند.
شیمیدرمانی
از شیمیدرمانی برای درمان سرطان تیروئید آناپلاستیک استفاده میشود. گاهی از این روش برای كاهش علائم سرطان مدولاري يا ديگر انواع سرطان تیروئید نیز استفاده میشود.
در شیمیدرمانی از داروها جهت از بین بردن سلولهای سرطانی استفاده میشود. این داروها را معمولاً از طریق تزریق به درون رگ به بیمار میرسانند، كه پس از اينكه وارد جریان خون شد بر سلولهای سرطانی موجود در سراسر بدن اثر ميکنند.
درمان معمولاً در درمانگاه، مطب پزشک یا خانه بر روی شما انجام ميشود. گاهي لازم ميشود برخی بیماران در حین درمان در بیمارستان بستری شوند.
عوارض جانبی شیمیدرمانی عمدتاً به نوع داروهای مورد استفاده و چگونگی رساندن آنها به بیمار بستگی دارد. این داروها میتوانند به سلولهای طبیعی که به سرعت تقسیم میشوند، از جمله سلولهای موجود در دهان آسیب بزنند. شایعترین عوارض جانبی شامل حالت تهوع، استفراغ، زخمهای دهانی، بیاشتهایی و ریزش مو هستند. گروه بهیاری شما میتواند روشهایی را براي مقابله با بسیاری از این عوارض جانبی به شما توصیه کند. بیشتر این عوارض جانبی پس از به پایان رسیدن درمان از بین میروند.
مراقبت پیگیرانه
لازم است پس از پایان درمان سرطان تیروئید خود، مرتباً تحت معاینه قرار بگیرید. حتی در صورتیکه دیگر هیچ نشانهای از سرطان وجود نداشته باشد نیز، گاهی سرطان پس از درمان به دلیل باقیماندن سلولهای سرطانی در قسمتی از بدن، بازمیگردد.
پزشک روند بهبود شما را زیر نظر دارد و با تجویز آزمایشهای خون و عکسبرداری، بازگشت سرطان را بررسی میکند. سرطان تیروئید در صورت بازگشت، معمولاً در گردن، ریهها یا استخوانها مشاهده میشود.
معاینات مرتب، همچنین به شناسایی مشکلات مربوط به سلامت که ناشی از درمان سرطان هستند نیز کمک میکند. احتمال اینکه بيماراني که تحت درمان با ید رادیواکتیو یا پرتودرمانی خارجی قرار میگیرند، بعدها به سرطانهای دیگر مبتلا شوند، بیش از دیگران است. اگر بین جلسات معاینه دچار هرگونه مشکلی شدید، باید با پزشک خود تماس بگیرید.
برای آنها که بهخاطر ابتلا به سرطان پاپیلاری تیروئید یا فولیکولار تحت درمان قرار گرفتهاند، آزمایشهای خون تجویز میشود تا میزان تي.اس.اچ (TSH) و تیروگلوبولین (Thyroglobulin) خون آنها بررسی شود. هورمون تیروئید بهطور طبیعی در تیروئید بهصورت تیروگلوبولین ذخیره میشود. در صورتیکه تیروئید را برداشته باشند، میزان تیروگلوبولین در خون بسیار ناچیز است یا اصلاً وجود ندارد. میزان بالای تیروگلوبولین میتواند به معنای این باشد که سرطان تیروئید بازگشته است. پزشک شما کمکتان میکند تا به یکی از دو روش زیر برای آزمایش تیروگلوبولین آماده شوید:
برای مدت کوتاهی مصرف قرصهای هورمون تیروئید را متوقف میکنید: در حدود 6 هفته پیش از آزمایش تیروگلوبولین، پزشک ممکن است نوع قرص هورمون تیروئید را تغییر دهد. در حدود دو هفته پیش از آزمایش، شما مصرف هرگونه قرص هورمون تیروئید را متوقف میکنید. این امر میتواند باعث بروز عوارض جانبی ناراحتکنندهای شود. ممکن است افزایش وزن پیدا کنید و احساس خستگی شدید کنید. صحبت با پزشک یا پرستارتان دربارۀ روشهای کنار آمدن با چنین مشکلاتی مفید است. پس از آزمایش تیروگلوبولین، میتوانید دوباره مصرف همان قرص هورمون تیروئید سابق خود را از سر بگیرید.
به شما تي.اس.اچ (TSH) تزریق میکنند: ممکن است پزشک به شما TSH تزریق کند. اگر پس از درمان سلولهای سرطانی در بدن باقی مانده باشند، TSH باعث میشود که این سلولها تیروگلوبولین ترشح کنند. آزمایشگاه میزان تیروگلوبولین موجود در خون را اندازهگیری میکند. بيماراني که این ماده به آنها تزریق میشود لازم نیست مصرف قرص هورمون تیروئیدشان را قطع کنند.
بر روی كساني که به دلیل ابتلا به سرطان تیروئید مدولاري تحت درمان قرار گرفتهاند، آزمایشهای خون جهت اندازهگیری میزان کلسیتونین و دیگر مواد موجود در خون انجام میشود.
علاوه بر آزمایشهای خون، ممکن است معایناتي شامل یک یا چند آزمایش عکسبرداری زیر نیز انجام شود:
سونوگرافی: ممکن است آزمایش سونوگرافی از گردن نشان دهد که آیا سرطان در این ناحیه بازگشته است یا نه؟
اسکن تمام بدن: جهت آماده شدن برای اسکن تمام بدن، یا باید بهمدت چند هفته مصرف قرص هورمون تیروئید را متوقف کنید و یا اینکه به شما TSH تزریق کنند ( همانگونه که در بالا برای آزمایش تیروگلوبولین توضیح داده شد). بیشتر افراد بايد یك تا دو هفته پیش از اسکن از خوردن صدف و نمک یددار خودداري کنند. پزشک مقدار بسیار کمی ید رادیواکتیو یا یک مادۀ رادیواکتیو دیگر به شما میدهد. سلولهای سرطانی این مادۀ رادیواکتیو را مصرف میکنند (در صورتیکه چنین سلولهایی وجود داشته باشند). و سلولهای سرطانی در اسکن، خود را نشان میدهند.
PET اسکن : پزشک از دستگاه اسکن توموگرافی با تابش پوزیترون برای پی بردن به بازگشت سرطان استفاده میکند. ابتدا به شما مقدار کمی قند رادیواکتیو تزریق میکنند، سپس بهوسیلۀ یک دستگاه، تصاویری کامپیوتری از نحوۀ مصرف این قند توسط سلولهای بدن تهیه میکنند. سلولهای سرطانی، قند را سریعتر از سلولهای طبیعی مصرف میکنند و نواحی درگیر سرطان در تصویر روشنتر ظاهر میشوند.
سی.تی.اسکن: سیتیاسکن میتواند بازگشت یا عدم بازگشت سرطان را نشان دهد.
ام.آر.آی: ام.آر.آی میتواند بازگشت یا عدم بازگشت سرطان را نشان دهد.