گردن رحم
گردن رحم بخشی از دستگاه تناسلی (Reproductive System) زنان است و در لگن (Pelvis) قرار دارد. لگن در قسمت پایینی شکم قرار دارد.
گردن رحم یک راه عبور میباشد، به این صورت که:
رحم را به مهبل (Vagina) متصل میکند. در طول دوره قاعدگی (Menstruation Period)، خون در رحم جریان مییابد و از راه گردن رحم به مهبل میرسد، و درآنجا از بدن خارج میشود.
مخاط (Mucus یا موکوس) تولید میکند، که در طول آمیزش جنسی، به اسپرم کمک میکند از مهبل عبور کند و گردن رحم را پشت سر گذارد و وارد رحم شود.
در طول بارداری، گردن رحم محکم بسته است تا به نگهداری بچه در داخل رحم کمک شود. در طول زایمان، گردن رحم باز میشود تا بچه بتواند از راه مهبل از بدن مادر خارج شود.
سلولهای سرطانی
سرطان در سلولهای بدن (Cells) آغاز میشود، سلولها بلوکهای سازنده بافتها (Tissues) میباشند، و بافتها اندامهای (Organs) بدن را میسازند.
سلولهای نرمال رشد میکنند و تقسیم میشوند تا سلولهای جدید را مطابق نیازهای بدن بسازند. هنگامیکه سلولهای نرمال پیر میشوند، یا صدمه میبینند، میمیرند و سلولهای جدید جای آنها را میگیرند.
گاهی اوقات، این فرآیند عیب و ایراد پیدا میکند. سلولهای جدید بههنگامی تشکیل میشوند که بدن به آنها احتیاج ندارد، و سلولهای مسن یا صدمه دیدهای که باید بمیرند زنده میمانند. با افزایش یافتن سلولهای اضافی، در اغلب موارد تودهای از بافت تشکیل میشود که آن را تکثیر غیرطبیعی بافت (Growth) یا تومور (Tumor) مینامند.
ممکن است تکثیر غیرطبیعی، که بر روی گردن رحم صورت میگیرد، خوشخیم (Benign) یا بدخیم (Malignant) باشد. تکثیرغیرطبیعی و خوشخیم بافت بهعنوان سرطان بهحساب نمیآید، و به اندازه تکثیر غیرطبیعی و بدخیم بافت (سرطان) مضر نمیباشد.
سرطان در سلولهای بدن (Cells) آغاز میشود، سلولها بلوکهای سازنده بافتها (Tissues) میباشند، و بافتها اندامهای (Organs) بدن را میسازند.
سلولهای نرمال رشد میکنند و تقسیم میشوند تا سلولهای جدید را مطابق نیازهای بدن بسازند. هنگامیکه سلولهای نرمال پیر میشوند، یا صدمه میبینند، میمیرند و سلولهای جدید جای آنها را میگیرند.
گاهی اوقات، این فرآیند عیب و ایراد پیدا میکند. سلولهای جدید بههنگامی تشکیل میشوند که بدن به آنها احتیاج ندارد، و سلولهای مسن یا صدمه دیدهای که باید بمیرند زنده میمانند. با افزایش یافتن سلولهای اضافی، در اغلب موارد تودهای از بافت تشکیل میشود که آن را تکثیر غیرطبیعی بافت (Growth) یا تومور (Tumor) مینامند.
ممکن است تکثیر غیرطبیعی، که بر روی گردن رحم صورت میگیرد، خوشخیم (Benign) یا بدخیم (Malignant) باشد. تکثیرغیرطبیعی و خوشخیم بافت بهعنوان سرطان بهحساب نمیآید، و به اندازه تکثیر غیرطبیعی و بدخیم بافت (سرطان) مضر نمیباشد.
تکثیر غیرطبیعی و خوشخیم بافت:
بهندرت تهدیدی برای جان شخصی است که در بدن او ایجاد میشود
به بافتهای مجاور خود حمله نمیکند
تکثیر غیرطبیعی و بدخیم بافت:
ممکن است گاهی اوقات تهدیدی برای جان کسی باشد که در بدن او تشکیل میشود
امکان دارد به بافتهای مجاور حمله کند
میتواند به دیگر قسمتهای بدن گسترش یابد
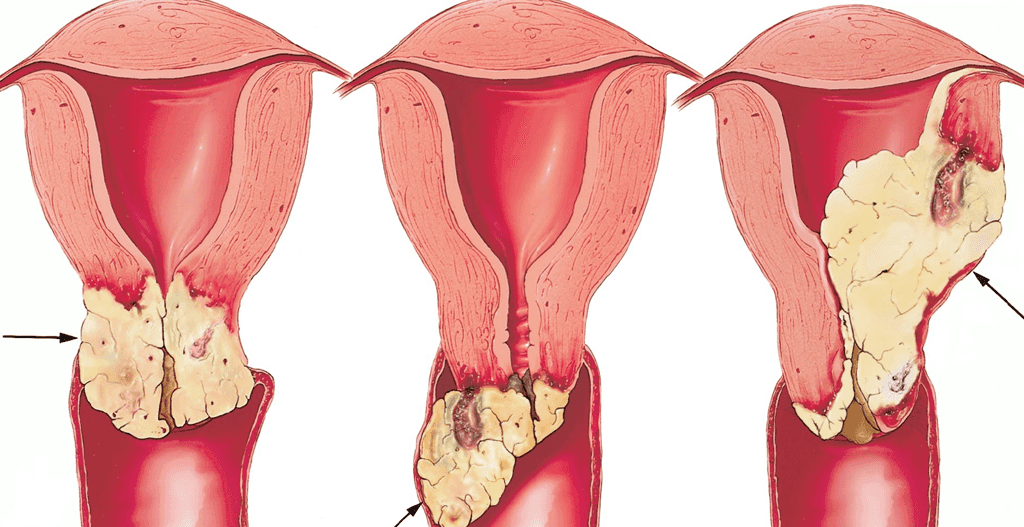
سرطان گردن رحم در سلولهای واقع در سطح یا رویه گردن رحم آغاز میشود. به مرور زمان، امکان دارد سرطان گردن رحم به قسمتهای عمقیتر گردن رحم و به بافتهای مجاور حمله کند. سلولهای سرطانی میتوانند از طریق جدا شدن از تومور اصلی (اولیه) گسترش یابند. این سلولهای سرطانی وارد رگهای خونی یا غدد لنفاوی (Lymph Nodes) میشوند که در تمام بافتهای بدن شاخه شاخه یا منشعب شدهاند. امکان دارد سلولهای سرطانی خود را به بافتهای دیگر متصل کنند و رشد نمایند و تومورهای جدیدی تشکیل دهند، که احتمال دارد این تومورهای جدید به این بافتها صدمه بزنند. گسترش یافتن سرطان را متاستاز (Metastasis) مینامند. برای کسب اطلاعات بیشتر درباره سرطان گردن رحمی که گسترش یافته است، به بخش مرحلهبندی (Staging) مراجعه نمایید.
عوامل خطر
هنگامیکه وجود سرطان را در شخصی تشخیص میدهند، طبیعی است که او از خود بپرسد چه چیزی باعث ایجاد این بیماری شده است. پزشکان نمیتوانند همواره توضیح دهند چرا یک زن دچار سرطان گردن رحم میشود ولی این اتفاق برای زنی دیگر پیش نمیآید. اما در واقع میدانیم که اگر زنی با عوامل خطر (Risk Factors) خاصی روبرو باشد، احتمال ابتلا او به سرطان گردن رحم بیشتر از زنی است که با این عوامل خطر مواجه نیست. عامل خطر چیزی است که امکان دارد احتمال ایجاد بیماری را افزایش دهد.
در مطالعات به عمل آمده تعدادی ازعوامل مشخص شده است که ممکن است خطر سرطان گردن رحم را افزایش دهند. بهعنوان مثال، عفونتی که بهوسیله HPV) Human Papillomavirus یا ویروس پاپیلوم انسانی) ایجاد میشود علت اصلی ایجاد سرطان گردن رحم است. ممکن است عفونت HPN و دیگر عوامل خطر با هم عمل کنند و باعث شوند این خطر بیشتر هم بشود:
عفونت HPV: HPV گروهی از ویروسها (Viruses) میباشند که میتوانند به گردن رحم حمله کنند. اگرعفونت HPV برطرف شدنی نباشد، امکان دارد در برخی از زنان باعث ایجاد سرطان گردن رحم بشود. HPV علت ایجاد تقریباً تمام موارد سرطان گردن رحم میباشد.
عفونت HPV بسیار رایج است. این ویروسها از طریق نزدیکی جنسی از شخصی به شخص دیگر منتقل میشوند. اکثر افراد بالغ در دورهای از زندگی خود به HPV آلوده شدهاند، اما اکثر این عفونتها به خودی خود بر طرف میشوند.
امکان دارد برخی از انواع HPV تغییراتی در سلولهای گردن رحم ایجاد نمایند. اگر این تغییرات زود کشف شوند، با کشتن سلولهای تغییریافته، پیش از آنکه بتوانند سرطانی شوند، میتوان از ایجاد سرطان گردن رحم جلوگیری نمود. در مقاله تحتعنوان Human Papillomaviruses And Cancer: QuestionsAndAnswers (ویروسهای پاپیلوم انسانی و سرطان: پرسش و پاسخ) اطلاعات بیشتری در این باره ارائه شده است.
با کاربرد واکسنی در زنان 9 تا 26 ساله، میتوان از آنها در برابر دو نوع عفونت HPV حفاظت نمود، که این دو نوع عفونت باعث ایجاد سرطان گردن رحم میشوند. در مقالهای تحت عنوان Human Papillomavirus (HPV) Vaccines: Questions And Answers (ویروس پاپیلوم انسانی و واکسن: پرسش و پاسخ) در پایگاه علمی، پزشکی و آموزشی مؤسسة تحقیقات، آموزش و پیشگیری سرطان اطلاعات بیشتری در این باره ارائه شده است.
انجام ندادن منظم تست پاپ: سرطان گردن رحم در زنانی رایجتر است که بهطور منظم تست پاپ (پاپ اسمیر) را انجام نمیدهند. این تست به پزشک کمک میکند سلولهای غیرطبیعی را پیدا کند. معمولاً با برداشتن یا کشتن سلولهای غیرطبیعی میتوان از سرطان گردن رحم پیشگیری نمود.
کشیدن سیگارت (سیگار): در بین زنانی که به HPV آلوده هستند، کشیدن سیگارت (سیگار) خطر سرطان گردن رحم را اندکی افزایش میدهد.
ضعیف بودن دستگاه ایمنی (Immune System یا دستگاه دفاعی طبیعی بدن): آلودگی به HIV ( ویروسی که باعث ایجاد AIDS میشود)، یا مصرف داروهایی که دستگاه ایمنی را مهار میسازند، خطر سرطان گردن رحم را افزایش میدهند.
سابقه فعالیتهای جنسی: در زنانی که با مردان متعددی رابطه جنسی داشتهاند، خطر ایجاد سرطان گردن رحم بیشتر است. همچنین، ممکن است خطر ایجاد سرطان گردن رحم در زنی بیشتر باشد که با مردی نزدیکی کرده است که با زنان متعدد آمیزش جنسی داشته است. در هر دو مورد، خطر ایجاد سرطان گردن رحم بیشتر میشود، زیرا خطر آلوده شدن این زنان به عفونت HPV بیشتر است.
استفاده طولانیمدت از قرص ضدبارداری: امکان دارد استفاده از قرص ضدبارداری برای مدتی طولانی ( 5 سال یا بیشتر)، خطر ایجاد سرطان گردن رحم را در زنانی که به عفونت HPV آلوده هستند اندکی افزایش دهد. اما اگر این زنان کاربرد قرص ضدبارداری را متوقف نمایند، این خطر به سرعت کاهش مییابد.
داشتن تعداد زیادی فرزند: مطالعات به عمل آمده حاکی از آن میباشد که ممکن است زاییدن تعداد زیادی فرزند (5 فرزند یا بیشتر) خطر سرطان گردن رحم را در زنانی که به عفونت HPV آلوده میباشند اندکی افزایش دهد.
داشتن عفونت HPV یا روبرو بودن با دیگر عوامل خطر به معنی آن نیست که زن مربوطه دچار سرطان گردن رحم میشود. اکثر زنانی که با عوامل خطر سرطان گردن رحم مواجه میباشند هرگز دچار این بیماری نمیشوند.
علائم
در مراحل اولیه سرطان گردن رحم، معمولاً هیچ علائمی بروز نمیکند. هنگامیکه سرطان بزرگتر میشود، امکان دارد زنان یک یا چند مورد از علائم زیر را مشاهده نمایند:
خونریزی غیرطبیعی مهبل
خونریزی که بین دورههای منظم قاعدگی صورت میگیرد.
خونریزی پس از آمیزش جنسی، در طول دوش مهبل، یا به هنگام معاینه لگن (Pelvic Exam)
دورههای قاعدگی که طولانیتر از دورههای قاعدگی قبلی بوده و با خونریزی بیشتری همراه است
خونریزی پس از یائسگی (Menopause)
افزایش ترشحات مهبل
درد در ناحیه لگن
درد در طول آمیزش جنسی
امکان دارد عفونت یا دیگر مشکلات بهداشتی هم باعث ایجاد این علائم شوند. تنها پزشکان میتوانند با اطمینان بگویند که آیا این علائم مربوط به سرطان گردن رحم میباشد. زنی که هر کدام از این علائم را مشاهده نماید باید به پزشک خود اطلاع دهد تا تشخیص و درمان هرچه زودتر مشکلات بهداشتی او میسر شود.
ردیابی و تشخیص
پزشکان توصیه میکنند زنان با انجام منظم آزمایش پاپاسمیر به کاهش یافتن خطر ابتلا به سرطان گردن رحم کمک کنند. تست پاپ (که گاهی اوقات آن را پاپ اسمیر یا اسمیر گردن رحم مینامند) تست سادهای برای نگاه کردن به سلولهای گردن رحم است. در تست پاپ، ممکن است سرطان گردن رحم یا سلولهای غیرطبیعی پیدا شود که امکان منجر شدن آنها به سرطان گردن رحم وجود دارد.
با پیدا کردن و درمان سلولهای غیرطبیعی، میتوان از بروز اکثر موارد سرطان گردن رحم جلوگیری نمود. همچنین، با انجام تست پاپ میتوان سرطان را در مراحل اولیه آن پیدا کرد، که احتمال موفق بودن درمان در این مراحل اولیه بیشتر است.
تست پاپ برای اکثر زنان دردناک نیست و در مطب پزشک یا کلینیک در طول معاینه لگن انجام میشود. پزشک یا پرستار با خراش دادن گردن رحم از سلولهای آن نمونهبرداری مینمایند. در آزمایشگاه این سلولها را زیر میکروسکوپ بررسی (چک) میکنند. در اکثر موارد، سلولهای غیرطبیعی که در تست پاپ پیدا میشوند سرطانی نیستند. بر روی همین نمونه سلولی میتوان تست عفونت HPV را انجام داد.
اگر نتایج تست پاپ یا HPV غیرطبیعی باشد، پزشک تستهای دیگری به شرح زیر پیشنهاد میکند تا بتواند تشخیص دهد که آیا شخص مربوطه دچار سرطان است:
کولپوسکوپی یا آندوسکوپی رحم (Colposcopy): پزشک برای نگاه کردن به گردن رحم از کولپوسکوپ یا آندوسکوپ رحم استفاده میکند. برای آنکه دیدن بافتها در کولپوسکوپ آسانتر باشد، این وسیله به نور شدید و ذره بین مجهز شده است. کولپوسکوپ را وارد رحم نمیکنند. کولپوسکوپی معمولاً در مطب پزشک یا در کلینیک انجام میشود.
بیوپسی یا نمونهبرداری (Biopsy): در این تست، در مورد اکثر زنان، بافتبرداری با (Local Anesthesia) یا بیحسی یا بیهوشی موضعی در مطب پزشک انجام میشود. یک آسیبشناس (Pathologist) بافت را زیر میکروسکوپ وارسی میکند تا متوجه حضور سلولهای غیرطبیعی بشود. انواع بیوپسی به شرح زیر است:
بیوپسی یا نمونهبرداری با پانچ (Punch Biopsy): پزشک از وسیلهای تیز برای کندن نمونههای کوچکی از بافت گردن رحم استفاده میکند.
LEEP: پزشک از حلقهای از سیم برق برای قطع کردن یک تکه نازک دایرهای شکل از بافت گردن رحم استفاده مینماید.
کورتاژ قسمت داخلی گردن رحم (Endocervical Curettage): پزشک از یک قاشقک یا کورت (Curette) (وسیله ای کوچک به شکل قاشق) برای خراش دادن گردن رحم و برداشتن نمونهای از بافت آن استفاده مینماید. ممکن است برخی از پزشکان بهجای کورت از یک برس نازک و نرم استفاده کنند.
مخروطبرداری (Conization): پزشک نمونهای مخروطی شکل از بافت گردن رحم برمی دارد. مخروطبرداری، یا بیوپسی مخروطی، به آسیبشناس امکان میدهد ببیند که آیا سلولهای غیرطبیعی در بافت زیر سطح گردن رحم وجود دارد. امکان دارد پزشک این تست را در بیمارستان با بیحسی يا بیهوشی عمومی (General Anesthesia) انجام دهد.
ممکن است با برداشتن بافت از گردن رحم، مقداری خونریزی یا ترشحات دیگر صورت گیرد. ناحیهای که نمونهبرداری شده معمولاً به سرعت التیام مییابد. برخی از زنان مقداری درد احساس میکنند که شبیه کرامپ یا درد عضلانی قاعدگی میباشد. امکان دارد پزشک دارویی را تجویز نماید تا این درد تخفیف یابد.
مرحله بندی
اگر از نتایج بیوپسی مشخص شود که شخص دچار سرطان است، پزشک او باید میزان (مرحله) بیماری را بداند تا به بیمارکمک کند بهترین درمان را انتخاب نماید. مرحله بندی تلاشی دقیق برای پی بردن به این نکته است که آیا تومور به بافتهای مجاور حمله نموده، و اینکه آیا سرطان گسترش یافته، واگر گسترش پیدا کرده در کدام اندام از بدن این اتفاق رخ داده است. سرطان گردن رحم در اکثر موارد در بافتهای مجاوری که در لگن قرار دارند، در غدد لنفاوی، یا در ریهها گسترش مییابد، و امکان دارد به کبد یا استخوانها هم گسترش یابد.
اگر سرطان از مکان اصلی خود به بخش دیگری از بدن گسترش یابد، تومور جدید دارای همان نوع سلولهای تومور اصلی میباشد و از همان اسم تومور اصلی برخوردار خواهد بود. بهعنوان مثال، اگر سرطان گردن رحم به ریهها گسترش یابد، سلولهای سرطانی موجود در ریهها درواقع سلولهای سرطان گردن رحم هستند، و بیماری ایجاد شده سرطان ریه نبوده بلکه سرطان متاستازی گردن رحم میباشد، و به این دلیل است که بهعنوان سرطان گردن رحم بهحساب میآید نه بهعنوان سرطان ریه. پزشکان تومور جدید را بیماری رسیده از «دوردست» یا متاستازی مینامند.
پزشک لگن شخص مربوطه را معاینه میکند، بدن او را لمس کند تا متوجه غدد لنفاوی متورم بشود، و شاید بافتهای بیشتری را از بدن او بردارد. ممکن است پزشک دستور دهد برخی از تستهای زیر انجام شود تا او بتواند به میزان بیماری پی ببرد:
رادیوگرافی قفسه سینه (Chest X–Rays): در عکسبرداری با اشعه X، در اغلب موارد مشخص میشود که آیا سرطان به ریهها گسترش یافته است.
سی.تی.اسکن (CT Scan): دستگاه اشعه X که به یک کامپیوتر متصل است، یک سری عکس تفصیلی از اندامهای بدن میگیرد. توموری که در کبد، ریهها، یا جای دیگری از بدن وجود داشته باشد، در سی.تی.اسکن مشخص میشود. امکان دارد در دست یا بازوی شخصی که تست بر روی او انجام میشود یک ماده حاحب (Contrast) تزریق کنند، از او بخواهند این ماده را بلع کند، یا آن را به او تنقیه کنند (Enema). ماده حاحب باعث میشود نواحی غیرطبیعی راحتتر دیده شود.
ام.آر.آی (MRI): از یک آهنربای قوی که به یک کامپیوتر متصل است برای گرفتن عکسهای تفصیلی از لگن و شکم (Abdomen) استفاده میکنند. پزشک میتواند این عکسها را روی نمایشگر ببیند، و میتواند آنها را روی فیلم چاپ کند. در MRI مشخص میشود که آیا سرطان گسترش یافته است. گاهی اوقات کاربرد ماده حاجب باعث میشود نواحی غیرطبیعی در عکسها واضحتر باشند.
اسکن پت (PET Scan): به شخصی که تست میشود مقدار اندکی قند رادیواکتیو (Radioactive) تزریق میکنند. یک دستگاه از مصرف شدن این قند توسط سلولهای بدن تصاویری کامپیوتری تهیه میکند. سلولهای سرطانی این قند را سریعتر از سلولهای نرمال مصرف میکنند، و نواحی سرطانی در این عکسها درخشانتر بهنظر میآید.
مرحله سرطان به محل پیداشدن آن بستگی دارد. مراحل سرطان مهاجم دهانه رحم به شرح زیر است:
مرحله اول: تومور به گردن رحم در زیر لایه بالایی سلولها حمله کرده است. سلولهای سرطانی تنها در گردن رحم پیدا میشوند.
مرحله دوم: تومور به قسمت بالایی مهبل رسیده است و ممکن است به فراتر از گردن رحم در داخل بافتهای مجاور به سمت دیواره لگن (Pelvic Wall یا جدار یا آستر قسمتی از بدن که بین قسمتهای بالایی رانها قرار دارد) هم گسترش یافته باشد. تومور به یک سوم پایینی مهبل یا دیواره لگن حمله نکرده است.
مرحله سوم: تومور به قسمت پایینی مهبل رسیده است و ممکن است به دیواره لگن هم حمله کرده باشد. اگر تومور جریان ادرار را مسدود کند، امکان دارد یک یا هر دو کلیه خوب کار نکنند.
مرحله چهارم: تومور به مثانه (Bladder) یا راست روده (Rectum ) حمله میکند، یا اینکه سرطان به دیگر قسمتهای بدن گسترش یافته است.
سرطان راجعه (Recurrent Cancer): سرطانی که درمان شده ولی پس از مدتی، که در طول آن ردیابی نمیشد، برگشته است. ممکن است این برگشت درگردن رحم یا در دیگر قسمتهای بدن صورت گیرد.
زنان مبتلا به سرطان گردن رحم گزینههای درمانی متعددی دارند. این گزینهها عبارتند از جراحی، پرتودرمانی، شیمیدرمانی، یا ترکیبی از این روشها.
انتخاب درمان عمدتاً به اندازه تومور و به این بستگی دارد که آیا سرطان گسترش یافته است. همچنین امکان دارد گزینه درمان به این بستگی داشته باشد که آیا بیمار میخواهد در آینده باردار شود.
پزشک میتواند گزینههای درمان، نتایج مورد انتظار از هر یک از آنها، و عوارض جانبی (Side Effects) احتمالی را برای شخص بیمار توضیح دهد. بیمار و پزشک او با همکاری هم میتوانند یک برنامه درمانی تهیه کنند که نیازهای پزشکی و شخصی فرد بیمار را برآورده سازد.
شاید بیمار بخواهد به یک متخصص بیماریهای سرطان زنان (Gynecologic Oncologist) یا یک جراح (Surgeon) که متخصص درمان سرطانهای زنان است مراجعه نماید. متخصصان دیگری که سرطان گردن رحم را درمان میکنند شامل متخصصان بیماریهای زنان (Gynecologists)، سرطانشناسان (Medical Oncologists)، و سرطانشناسان متخصص پرتودرمانی(Radiation Oncologists) میباشند. امکان دارد یک پرستار بیماران سرطانی و یک متخصص تغذیه دارای پروانه(Registered Dietician )هم در گروه مراقبت از بیمار مبتلا به سرطان گردن رحم حضور داشته باشند.
پیش از شروع درمان، بیمار باید از گروه بهداشتی خود بپرسد عوارض جانبی احتمالی چه خواهد بود و چگونه ممکن است درمان بر فعالیتهای نرمال او تأثیر نماید. چون در درمانهای سرطان در اغلب اوقات به سلولها و بافتهای سالم آسیب وارد میشود، بروز عوارض جانبی درمان امری رایج میباشد. ممکن است عوارض جانبی در تمام بیماران یکسان نباشد، و امکان دارد این عوارض از یک جلسه درمان به جلسه بعد تغییر نمایند.
در هر یک از مراحل بیماری، برای تخفیف دادن عوارض جانبی درمان، کنترل درد و علائم دیگر، و جهت کمک به بیمار برای مقابله با احساساتی که امکان دارد تشخیص مبتلا بودن او به سرطان در او ایجاد کند، مراقبت حمایتی در دسترس او قرار دارد.
جراحی
جراحی یکی از گزینههای درمان برای زنی است که به مراحل اول یا دوم سرطان گردن رحم مبتلا میباشد. جراح بافتهایی را برمیدارد که شاید حاوی سلولهای سرطانی باشند:
برداشت رادیکال دهانه رحم (Radical Trachelectomy): جراح گردن رحم، بخشی از مهبل، و غدد لنفاوی موجود در لگن را برمیدارد. این گزینه برای تعداد اندکی از زنان است که تومورهای کوچکی دارند و میخواهند بعداً باردار شوند.
برداشت کامل رحم (Total Hysterectomy): جراح گردن رحم و رحم را برمیدارد.
برداشت رادیکال رحم (Radical Hysterectomy): جراح گردن رحم، مقداری از بافتهای اطراف گردن رحم، رحم، و بخشی از مهبل را برمیدارد.
در برداشت کامل یا رادیکال رحم، ممکن است جراح بافتهای زیر را هم بردارد:
لولههای رحم (Fallopian Tubes) و تخمدانها (Ovaries): امکان دارد جراح هم لولههای رحم و هم تخمدانها را بردارد. این جراحی را برداشتن لولههای رحم و تخمدان(Salpingo- Oophorectomy) مینامند.
غدد لنفاوی (Lymph Nodes): امکان دارد جراح غدد لنفاوی نزدیک به تومور را بردارد تا ببیند که آیا حاوی سرطان هستند. اگر سلولهای سرطانی به غدد لنفاوی رسیده باشند، این به معنی آن است که شاید بیماری به قسمتهای دیگر بدن گسترش یافته باشد.
دوره بهبودی پس از جراحی در زنان مختلف یکسان نیست. شاید بیمار در طی چند روز اول دچار درد شود یا ناراحت باشد. بیمار میتواند برای کنترل درد خود دارو مصرف کند. پیش از جراحی، بیمار باید با پزشک یا پرستار درباره برنامه تخفیف دادن درد صحبت کند. پس از جراحی، اگر لازم باشد کنترل بیشتری درمورد درد بیمار به عمل آید، پزشک میتواند این برنامه کنترل درد را تغییر دهد.
پس از برداشت رادیکال دهانه رحم، برخی از زنان تا چند روز با مشکلات مربوط به مثانه روبرو میشوند. مدت اقامت در بیمارستان معمولاً 2 تا 5 روز است.
پس از برداشت رحم، امکان دارد بیمار به مدت از چند روز تا یک هفته در بیمارستان بماند. خسته یا ضعیف بودن برای مدت کوتاهی پس از این جراحی در زنان رایج است. ممکن است کسانی که تحت این عمل جراحی قرار گرفتهاند با مشکل تهوع و استفراغ روبرو باشند، و امکان دارد در آنها مسائل مربوط به مثانه و روده بروز نماید. شاید پزشک شخص بیمار را برای چند روز اول به رژیم غذایی مایع محدود سازد، و بیمار به تدریج به مصرف غذای جامد برگردد. اکثر زنان، 4 تا 8 هفته پس از جراحی، فعالیتهای عادی خود را از سر میگیرند.
پس از برداشت رحم، زنان دیگر دوره قاعدگی ندارند و نمیتوانند باردار شوند.
اگر تخمدانها را بردارند، یائسگی بلافاصله اتفاق میافتد. امکان دارد گرگرفتگی و دیگر علائم یائسگی ناشی از جراحی حادتر از علائمی باشد که در اثر یائسگی طبیعی بهوجود میآید. شاید بهتر باشد بیمار، پیش از عمل جراحی، در این باره با پزشک خود صحبت کند. در تحقیقات مشخص شده است که برخی از داروها به برطرف شدن این علائم کمک میکنند، و اگر بیمار مصرف آنها را پیش از جراحی شروع کند، شاید مؤثرتر واقع شوند.
در برخی از زنان بیمار، امکان دارد برداشتن رحم بر آمیزش جنسی تأثیر نماید. شاید احساس از دست دادن رحم در این زنان باعث شود آمیزش جنسی برای آنها بهصورت عملی شاق در آید. اگر این زنان احساسات خود را با شریک زندگی خود در میان بگذارند، شاید به رفع این مشکل کمک شود. گاهی اوقات زوجها با یک مشاور صحبت میکنند تا به آنها کمک شود نگرانیهای خود را اظهار نمایند.
پرتو درمانی
پرتو درمانی ( که آن را رادیوتراپی هم مینامند) گزینه درمانی برای زنانی است که مبتلا به هر مرحله از سرطان گردن رحم باشند. ممکن است زنان دچار مراحل اولیه سرطان گردن رحم تصمیم بگیرند که در مورد آنها بهجای جراحی از پرتو درمانی استفاده شود. امکان دارد پس از جراحی هم از پرتودرمانی استفاده کنند تا سلولهای سرطانی که در ناحیه جراحی شده باقی ماندهاند را از بین ببرند. در زنانی که سرطان آنها به فراتر از گردن رحم گسترش یافته است، ممکن است از پرتودرمانی و شیمیدرمانی استفاده شود.
در پرتو درمانی از اشعههای پر انرژی برای کشتن سلولهای سرطانی استفاده میشود، و تنها سلولهای واقع در ناحیهای که پرتو درمانی در آن صورت میگیرد تحتتأثیر قرار میگیرد.
پزشکان از دو نوع پرتو درمانی به شرح زیر برای درمان سرطان گردن رحم استفاده میکنند ( در برخی از زنان از هر دو نوع استفاده میشود):
پرتو درمانی خارجی (External Radiation Therapy): یک دستگاه بزرگ تشعشع را به طرف لگن یا دیگر بافتهایی که سرطان در آنها گسترش یافته است هدایت میکند. معمولاً این درمان در بیمارستان یا کلینیک انجام میشود. شاید پرتو درمانی 5 روز در هفته به مدت چند هفته صورت گیرد. هر جلسه درمان تنها چند دقیقه طول میکشد.
پرتو درمانی داخلی (Internal Radiation Therapy): لوله ای نازک را در داخل مهبل قرار میدهند و مادهای رادیواکتیو در داخل لوله میگذارند. شاید لازم باشد تا هنگامیکه منبع رادیواکتیو در داخل بدن بیمار است (که ممکن است تا 3 روزبه طول انجامد) او در بیمارستان بماند. شاید هم جلسه درمان چند دقیقه طول بکشد و بیمار بتواند به منزل خود برگردد. پس از خارج سازی ماده رادیو اکتیو، هیچ رادیواکتیویتهای در بدن شخص بیمار باقی نمیماند. امکان دارد پرتو درمانی داخلی دو بار یا بیشتردر طی چند هفته تکرار شود.
عوارض جانبی عمدتاً به میزان تشعشع داده شده به بدن و به قسمتی از بدن که درمان شده است بستگی دارد. امکان دارد پرتو درمانی شکم و لگن باعث ایجاد تهوع، استفراغ، اسهال، یا مشکلات دستگاه ادراری در شخص بیمار شود. امکان دارد موی بیمار در ناحیه تناسلی ریزش کند. همچنین، ممکن است پوست بدن در ناحیه تحت درمان قرمز، خشک، و بهطور غیرطبیعی حساس شود.
ممکن است مهبل دچار خشکی، خارش، یا سوزش شود. شاید پزشک به بیمار توصیه کند تا چند هفته پس از خاتمه پرتو درمانی از آمیزش جنسی خودداری کند.
احتمال دارد بیمار، مخصوصا در هفتههای آخر پرتو درمانی، در طول جلسه پرتودرمانی احساس خستگی کند. استراحت اهمیت دارد، اما پزشکان معمولاً به بیماران توصیه میکنند تا حد ممکن فعال بمانند.
گرچه امکان دارد عوارض جانبی پرتودرمانی ناراحت کننده باشد، معمولاً میتوان این عوارض را درمان یا کنترل نمود. بیمار باید با پزشک یا پرستار خود درباره راههای تخفیف دادن ناراحتی خود صحبت کند.
شاید دانستن این نکته هم برای بیمار مفید باشد که اکثر عوارض جانبی پس از خاتمه درمان برطرف میشوند. اما شاید بهتر باشد بیمار با پزشک خود درباره اثرات احتمالی درازمدت پرتودرمانی صحبت کند. بهعنوان مثال، امکان دارد تشعشع باعث باریکتر شدن مهبل شود. ممکن است باریک بودن مهبل آمیزش جنسی یا معاینات پیگیری وضع بیمار را مشکل سازد. هیچ راهی برای پیشگیری این مشکل وجود ندارد. اما اگر این مشکل به واقع بروز کند، گروه مراقبت بهداشتی میتواند راههایی را برای منبسط کردن مهبل به بیمارآموزش دهد.
یکی دیگر از اثرات درازمدت این است که امکان دارد پرتودرمانی هدفگیری شده به طرف ناحیه لگن باعث صدمه دیدن تخمدانها بشود. معمولاً دورههای قاعدگی متوقف میشود، و امکان دارد زنان به احساس گرگرفتگی و خشکی مهبل دچار شوند. احتمال برگشت دورههای قاعدگی در زنان جوانتر بیشتر است. زنانی که شاید بخواهند پس از پرتودرمانی باردار شوند، باید پیش از شروع درمان از گروه مراقبت بهداشتی خود بپرسند که چگونه میتوانند تخمکهای خود را، تا زمان استفاده از آنها، محفوظ نگه دارند.
شیمیدرمانی
در درمان سرطان گردن رحم، معمولاً شیمیدرمانی با پرتودرمانی ادغام میشود. در مورد سرطانی که به اندامهای دوردست گسترش یافته است، میتوان تنها از شیمیدرمانی استفاده نمود.
در شیمیدرمانی، برای کشتن سلولهای سرطانی از دارو استفاده میشود. داروهای ضدسرطان گردن رحم معمولاً در سیاهرگی در بدن شخص بیمار تزریق میشود (Intravenous). ممکن است شیمیدرمانی در کلینیک، در مطب پزشک، یا در منزل شخص بیمار انجام شود. برخی از زنان بیمار باید در طول درمان در بیمارستان بمانند.
عوارض جانبی عمدتاً به نوع و مقدار داروهای مصرفی بستگی دارد. در شیمیدرمانی، سلولهای سرطانی که بهسرعت رشد میکنند کشته میشوند، اما ممکن است داروها به سلولهای نرمال زیر هم، که بهسرعت رشد میکنند، صدمه بزنند:
سلولهای خون (Blood Cells): هنگامیکه در شیمیدرمانی سطح سلولهای سالم خون کاهش مییابد، احتمال ایجاد عفونت در بدن شخص بیمار افزایش مییابد، بهراحتی دچار کوفتگی یا خونمردگی و خونریزی میشود، و حس میکند بسیار ضعیف و خسته است. گروه مراقبت بهداشتی بیمار وارسی میکند تا متوجه شود که آیا سطح سلولهای خون بیمار پایین آمده است. اگر سطح سلولهای خون شخص بیمار پایین باشد، ممکن است گروه مراقبت بهداشتی برای مدتی شیمیدرمانی را متوقف سازد یا دوز دارو را کمتر کند. داروهایی هم وجود دارد که میتوانند به بدن کمک کنند سلولهای جدید خون بسازد.
سلولهای ریشه مو (Cells In Hair Roots): امکان دارد شیمیدرمانی باعث ریزش مو شود. اگر موی شخص بیمار ریزش کند، دوباره رشد خواهد کرد، ولی شاید رنگ یا بافت آن تغییر کند.
سلولهایی که جدار یا آستر دستگاه گوارش را تشکیل میدهند (Cells That Line The Digestive Tract): ممکن است شیمیدرمانی باعث شود شخص بیمار به کماشتهایی، تهوع و استقراغ، یا اسهال دچار شده، یا در دهان و لبهای او زخمهایی ایجاد شود. گروه مراقبت بهداشتی بیمار میتواند داروهایی به او بدهد، یا برای کاهش یافتن این مشکلات راههای دیگری را پیشنهاد نماید.
دیگر عوارض جانبی شیمیدرمانی شامل جوش زدن پوست، احساس سوزن سوزن شدن یا بیحسی دست و پا، مشکلاتی در زمینه شنوایی، از دست دادن تعادل بدن، درد مفاصل، یا متورم شدن ساق پا و پا میباشد. گروه مراقبت بهداشتی شخص بیمار میتواند راههایی را برای کنترل بسیاری از این مشکلات پیشنهاد نماید. پس از خاتمه درمان، بسیاری از این عوارض جانبی برطرف میشوند.