سلولهای لنفوم غیرهوچکین
لنفوم غیرهوچکین، سرطانی است که در سلولهای سیستم دفاعي آغاز میشود. سیستم دفاعي با عفونتها و دیگر بیماریها مبارزه میکند.
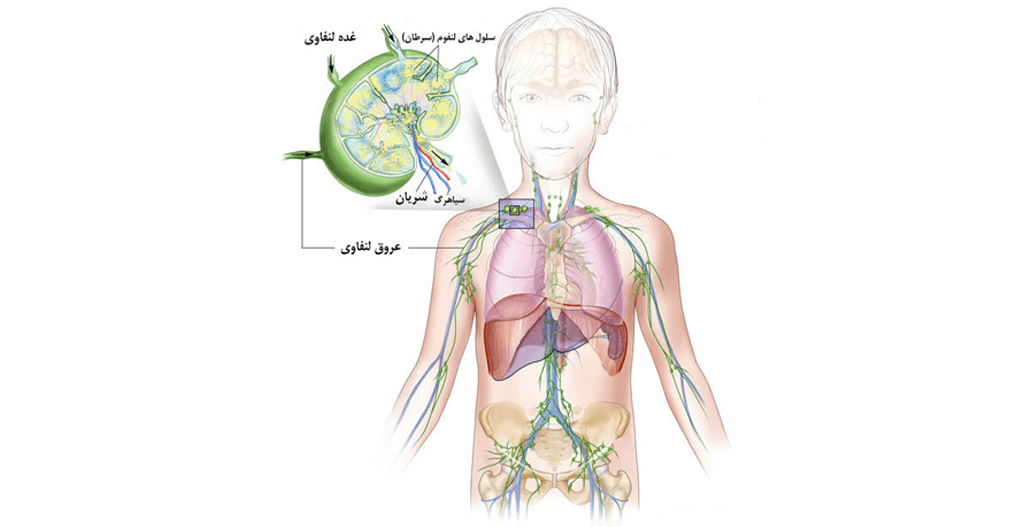
دستگاه لنفاوی بخشی از سیستم دفاعي است. دستگاه لنفاوی شامل اجزای زیر است:
عروق لنفاوی: دستگاه لنفاوی شبکهای از عروق لنفاوی دارد. عروق لنفاوی درون تمام بافتهای بدن گسترده شدهاند.
لنف: عروق لنفاوی حاوی مایعی شفاف به نام لنف هستند. لنف حامل گلبولهای سفید، و بهخصوص لنفوسیتهایی مانند سلولهای بی و سلولهای تی است.
غدد لنفاوی: عروق لنفاوی به تودههای گرد و کوچکی از بافت، به نام غدد لنفاوی متصلند. گروههایی از غدد لنفاوی در گردن، زیر بغلها، قفسۀ سینه، شکم و کشالۀ ران وجود دارند. غدد لنفاوی گلبولهای سفید را ذخیره میکنند. آنها باکتریها یا ساير مواد مضر احتمالي موجود در لنف را، گرفتار ميكنند و از بین میبرند.
اجزای دیگر دستگاه لنفاوی: اجزای دیگر دستگاه لنفاوی عبارتند از لوزهها، غدۀ تیموس و طحال. بافتهای لنفاوی در قسمتهای دیگر بدن از جمله معده، پوست و رودۀ کوچک نیز وجود دارند.
چون بافتهای لنفاوی در بسیاری از بخشهای بدن وجود دارند، لنفوم احتمال دارد از هر جایی آغاز شود. معمولاً، این سرطان ابتدا در یک غدۀ لنفاوی بهوجود میآید.
سلولهای لنفوم غیرهوچکین
لنفوم غیرهوچکین هنگامی آغاز میشود که یک لنفوسیت (معمولاً یک سلول بی) از حالت طبیعی خارج میشود. سلول غیرطبیعی برای تکثیر تقسیم میشود. سلولهای جدید نیز دوباره و چندباره تقسیم میشوند و سلولهای غیرطبیعی بیشتر و بیشتری ایجاد میکنند. این سلولهای غیرطبیعی، در زمان مقرر، نمیمیرند. همچنین از بدن در برابر عفونتها و ساير بیماریها نیز محافظت نمیکنند. افزایش تدریجی این سلولهای اضافی اغلب موجب تشکیل تودهای از بافت میشود که به آن غده یا تومور میگویند.
عوامل خطرزا
پزشکان دربارۀ دلیل ابتلای یک فرد به لنفوم غیرهوچکین، و عدم ابتلای شخصی دیگر به آن چيز زيادي نمیدانند. اما بنابر تحقیقات، عوامل خطرزای خاصی احتمال ابتلا به این سرطان را افزایش میدهند.
بهطور کلی، عوامل خطرزای مربوط به لنفوم غیرهوچکین شامل اين موارد است:
سیستم دفاعي ضعیف: ضعف سیستم دفاعي (مثلاً بهدلیل ابتلا به یک بیماری ارثی یا مصرف داروهای خاصی که پس از پیوند عضو تجویز میشود)، خطر ابتلا به لنفوم غیرهوچکین را افزایش ميدهد.
برخی عفونتهای خاص: ابتلا به برخی از انواع عفونتها خطر ابتلا به لنفوم غیرهوچکین را افزایش میدهد. با این حال، لنفوم غیرهوچکین مسری نیست يعني امکان ندارد لنفوم غیرهوچکین را از کسی بگیرید.
در زیر عمدۀ عفونتهایی که خطر ابتلا به لنفوم غیرهوچکین را افزایش ميدهند، آمدهاند:
ویروس نقص سیستم دفاعي انسانی Human immunodeficiency virus) (HIV) : HIV ویروسی است که موجب بیماری ایدز(AIDS) میشود. خطر ابتلای كساني که به عفونت HIV مبتلا هستند، به برخی از انواع لنفوم غیرهوچکین بسیار بیشتر از دیگران است.
ویروس اپشتاین- بار (EBV (Epstein Bar Virus: ابتلا به EBV را یکی از دلایل افزایش خطر ابتلا به سرطان لنفوم غیرهوچکین دانستهاند. در آفریقا، ابتلا به EBV را یکی از دلایل ابتلا به لنفوم بورکیت (Burkit) دانستهاند.
هلیکوباکتر پیلوری: هلیکوباکتر پیلوری، نوعی باکتری است که موجب زخم معده ميشود. این باکتری خطر ابتلای فرد به لنفوم در غشاي معده را نیز افزایش میدهد.
ویروس نوع 1 لوسمی/ لنفوم سلول تی انسانی (HTLV-1 (Human T-Cell Lymphotropic Virus: ابتلا به HTLV-1، خطر ابتلای فرد به لنفوم و سرطان خون را افزایش میدهد.
ویروس هپاتیت سی: در برخی مطالعات به این موضوع پی بردهاند که احتمال ابتلای به لنفوم در افرادی که به ویروس هپاتیت سی مبتلا هستند، بیشتر از دیگران است. برای پی-بردن به نقش ویروس هپاتیت سی در این میان، به تحقیقات بیشتری نیاز است.
سن: با اینکه سرطان لنفوم غیرهوچکین در افراد جوان نیز مشاهده شده است، احتمال ابتلا به این سرطان، با افزایش سن بیشتر میشود. بیشتر مبتلایان به لنفوم غیرهوچکین، بالای 60 سال، سن دارند.
محققان در حال بررسی چاقی مفرط و ساير عوامل خطرزای احتمالی مربوط به لنفوم غیرهوچکین هستند. كساني که با سموم علفکُشها یا برخی مواد شیمیایی خاص دیگر کار میکنند بیش از دیگران در معرض خطر ابتلا به لنفوم غیرهوچکین هستند. همچنین، محققان در پی بررسی ارتباط احتمالی بین استفاده از رنگ مو پیش از سال 1980 و لنفوم غیرهوچکین هستند.
داشتن یک یا چند عامل خطرزا به معنای ابتلای قطعی فرد به لنفوم غیرهوچکین نیست. بیشتر افرادی که عوامل خطرزا دارند، هرگز به لنفوم غیرهوچکین مبتلا نمیشوند.
علائم
لنفوم غیرهوچکین علائم متعددی دارد:
غدد لنفاوی متورم و بدون درد در ناحیۀ گردن، زیربغلها یا کشالۀ ران.
کاهش وزن بدون دلیل.
تب.
تعرق شبانۀ شدید.
سرفه، مشکلات تنفسی یا درد قفسۀ سینه.
خستگی و ضعفی که برطرف نمیشود.
وجود درد، تورم یا احساس اشباع شدن شکم.
بیشتر موارد، این علائم ناشی از سرطان نیستند. عفونتها یا مشکلات دیگر مربوط به سلامتی نیز موجب بروز چنین علائمی ميشوند. در صورت بروز هر یک از این علائم كه ظرف مدت دو هفته برطرف نشود، باید به پزشک مراجعه کرد تا مشکلات مشخص و درمان شوند.نین علائمی ميشوند. در صورت بروز هر یک از این علائم كه ظرف مدت دو هفته برطرف نشود، باید به پزشک مراجعه کرد تا مشکلات مشخص و درمان شوند.
تشخیص
انواع لنفوم غیرهوچکین
در صورتیکه غدد لنفاويتان متورم شده است یا علامتی دیگر مشاهده كرديد که احتمالاً نشان از لنفوم غیرهوچکین دارد، پزشک شما ميكوشد تا دلیل آن مشکل را بیابد. معمولاً پزشک دربارۀ پيشينة پزشکی شخصی و خانوادگيتان ميپرسد.
شايد هم برخی از اين آزمایشها و فرایندها را برای شما تجویز كند:
معاینۀ فیزیکی: پزشک گردن، زیربغلها و کشالۀ ران شما را، در جستوجوي نقاط متورم، معاینه میکند. وی همچنین وجود تورم در طحال یا کبد شما را نیز بررسی میکند.
آزمایشهای خون: در آزمایشگاه آزمایش شمارش کامل سلولهای خون براي شما انجام میدهند تا تعداد گلبولهای سفید خون را بررسی كنند. در آزمایشگاه ساير سلولها و مواد موجود در خون – مانند لاکتات دی هیدروژناز (lactate dehydrogenase) (LDH)- را بررسی ميكنند. لنفوم غیرهوچکین موجب افزایش میزان LDH ميشود.
عکسبرداری از قفسۀ سینه با اشعۀ ايکس: از قفسۀ سینۀ شما با استفاده از اشعۀ ايكس عکسبرداری ميکنند تا بروز تورم در غدد لنفاوی یا ساير نشانههای لنفوم غیرهوچکین را در قفسۀ سینۀ شما بررسی کنند.
نمونهبرداری: نمونهبرداری تنها راه قطعی تشخیص لنفوم غیرهوچکین است. شايد پزشکتان یک غدۀ لنفاوی را بهطور کامل بردارد (نمونهبرداری کلی (escisional biopsy)) یا تنها بخشی از یک غدۀ لنفاوی را بردارد (نمونهبرداری جزئی (incisional biopsy)). معمولاً نمیتوان با استفاده از یک سوزن ظریف (مکش با استفاده از سوزن ظریف (fine needle aspiration)) به آن میزانی که برای آسیبشناس جهت تشخیص لنفوم غیرهوچکین کفایت کند، نمونهبرداری کرد. برداشتن کامل یک غدۀ لنفاوی بهترین راه است. آسیبشناس از میکروسکوپ جهت بررسی وجود سلولهای سرطانی در بافت استفاده میکند.
انواع لنفوم غیرهوچکین
در صورت پیبردن به لنفوم غیرهوچکین، آسیبشناس نوع آن را گزارش میکند. انواع متعددی از سرطان لنفوم غیرهوچکین وجود دارد. انواع شایع آن عبارتند از لنفوم منتشر سلول B بزرگ (diffuse large B-call lymphoma) و لنفوم فولیکولار (follicular lymphoma).
انواع لنفوم را بر اساس سرعت رشدشان گروهبندی ميكنند:
لنفوم کندرشد (indolent) (که نام دیگر آن درجه- پایین (low-grade) است) که به آرامی رشد میکنند. اینگونه سرطانها علائم کمی دارند.
لنفوم مهاجم (aggressive) (که نامهای دیگر آنها درجه- متوسط (intermediate-grade) و درجه- بالا(high-grade) است) سریعتر رشد و سرایت میکنند. این نوع سرطانها به احتمال زیاد موجب بروز علائم شدیدی میشوند. بهمرور، بسياری از سرطانهای کند رشد به سرطانهای مهاجم تبدیل میشوند.
تعیین مرحلۀ سرطان
لازم است پزشک میزان گسترش (مرحلۀ) لنفوم غیرهوچکین را جهت طرح کردن بهترین برنامۀ درمانی بداند. تعیین مرحلۀ سرطان تلاشی دقیق است جهت پیبردن به اینکه کدامیک از بخشهای بدن درگیر بیماری هستند.
لنفوم معمولاً در غدد لنفاوی آغاز میشود، وبعد به بخشهای مجاور یا بخشهای دیگر بدن سرایت ميکند، مثلاً به کبد، ریهها، استخوان و مغز استخوان.
تعیین مرحلۀ سرطان شامل یک یا چند آزمایش زیر است:
نمونهبرداری از مغز استخوان: پزشک با سوزني ضخیم نمونهای کوچک از استخوان و مغز استخوان لگن یا یکي دیگر از استخوانهای بزرگ بدن بر ميدارد. بیحسی موضعی به مهار درد کمک ميکند. سپس آسیبشناس وجود سلولهای لنفوم را در نمونه بررسی میکند.
سی تی اسکن: بهوسیلۀ دستگاه اشعۀ ايكس که به رايانه (کامپیوتر) متصل است، یک سلسله عکس دقیق از سر، گردن، قفسۀ سینه، شکم یا لگن شما میگیرند. معمولاً به شما یک مادۀ متمایزکننده تزریق ميکنند؛ يا از شما ميخواهند گونهای دیگر از مواد متمایزکننده را بخوريد. مادۀ متمایزکننده مشاهدۀ تورم غدد لنفاوی و ساير نواحی غیرطبیعی را در عکس اشعۀ ايكس برای پزشک سادهتر میکند.
امآرآی: شايد پزشک برای شما تصاویر امآرآی از ستون فقرات، مغز استخوان یا مغز را تجویز کند. در امآرآی از دستگاه مغناطیسی قدرتمندي که به رایانه متصل است استفاده میكنند. با استفاده از این مجموعه، تصاویری دقیق از بافت مورد نظر بر صفحۀ نمایش یا فیلم ظاهر میشود.
سونوگرافی (ultra sound): دستگاهي فراصوتی امواجی صوتی را که قابل شنیدن نیستند تولید میکند. سپس متخصص، وسیلهای را که در دست دارد در برابر بدن شما نگه می-دارد. امواج صوتی باعث لرزش بافتهای مجاور ميشود، و رایانه از امواج بازتابی این بافتها استفاده و تصویري ایجاد میکند. امواج بازتابی ناشی از تومورها با امواج بازتابی ناشی از بافتهای سالم متفاوتند. تصویر نهایی تومورهای احتمالی را نشان ميدهد.
کشیدن مایع نخاعی (spinal tap): پزشک از سوزن بلند و نازکي برای كشيدن مایع موجود در ستون فقرات استفاده میکند. بیحسی موضعی به مهار درد کمک ميکند. لازم است پس از انجام این آزمایش چند ساعتی دراز بکشید تا دچار سردرد نشوید. وجود سلولهای لنفوم در مایع نخاعی را در آزمایشگاه بررسی ميكنند.
• تومورگرافی با تابش پوزیترون (PET scan): به شما مقدار اندكي از یک شکر رادیواکتیو تزریق میشود. بهوسیلۀ دستگاهي ويژه از نحوۀ مصرف آن شکر توسط سلولهای بدن شما تصویربرداری میکنند. سلولهای لنفوم سریعتر از سلولهای طبیعی آن شکر را مصرف میکنند و نواحی درگیر لنفوم، در عکسها روشنتر از ساير نواحی بدن ميافتند.
مرحلۀ سرطان به ناحیهای بستگی دارد که سلولهای لنفوم در آن پیدا میشوند (اینکه در غدد لنفاوی وجود دارند یا ساير اندامها یا بافتها). مرحلۀ سرطان به تعداد نواحی درگیر نیز بستگی دارد.
مراحل لنفوم اينگونه تعریف میشوند:
مرحلۀ يك: سلولهای لنفوم در یک گروه از غدد لنفاوی وجود دارند (مثلاً در گردن یا زیر بغل). یا، در صورتیکه سلولهای غیرطبیعی در غدد لنفاوی وجود ندارند، تنها در بخشی از یک بافت یا اندام (مثل ریه، اما نه در کبد یا مغز استخوان) قرار دارند.
مرحلۀ دو: سلولهای لنفوم در حداقل دو گروه از غدد لنفاوی و در یک طرف (یا هر دو در پایین و یا در بالای) دیافراگم وجود دارند. (میتوانید تصویر دیافراگم را ببینید). و یا سلولهای لنفوم در بخشی از یک اندام و غدد لنفاوی مجاور آن اندام (در همان طرف دیافراگم) قرار دارند. پيش ميآيد كه سلولهای سرطانی در ساير گروههای غدد لنفاوی در همان طرف دیافراگم نیز وجود داشته باشند.
مرحلۀ سه: وجود لنفوم در غدد لنفاوی بالا و پایین دیافراگم. بعيد نيست در بخشی از یک بافت یا اندام مجاور این گروههای غدد لنفاوی نیز وجود داشته باشد.
مرحلۀ چهار: وجود سلولهای لنفوم در چندین بخش از یک یا چند اندام یا بافت (علاوه بر غدد لنفاوی)؛ و یا وجود آنها در کبد، خون یا مغز استخوان.
لنفوم عودكننده: سرطان پس از درمان باز میگردد.
علاوه بر شمارۀ این مراحل، گاهي پزشک مرحلۀ سرطان را با استفاده از حروف A یا B نیز توصیف ميکند:
A: شما دچار کاهش وزن، تعرق شبانۀ شدید یا تب نشدهاید.
B: شما دچار کاهش وزن، تعرق شبانۀ شدید یا تب شدهاید.
پزشک راههای درمانی و نتایج مورد انتظار از هر درمان را برای فرد توضیح میدهد. بیمار و پزشک با همکاری هم یک برنامۀ درمانی طرح میکنند که پاسخگوی نیازهای فرد باشد.
گاهي پزشک، بیمار را به متخصص ارجاع ميدهد، یا اینکه بیمار از وی ميخواهد که یک متخصص را معرفی کند. متخصصان درمان لنفوم غیرهوچکین عبارتند از خونشناس، پزشک سرطانشناس و سرطانشناس پرتودرمان. معمولاً پزشک توصیه ميکند سرطانشناسی را انتخاب کنند که در درمان سرطان لنفوم غیرهوچکین متخصص باشد. اغلب، چنین پزشکانی با مراکز آموزشی بزرگ همکاری دارند. علاوه براين، گروه بهیاری معمولاً پرستار سرطانشناس و متخصص تغذیۀ را هم در بر ميگيرد.
انتخاب روش درمان عمدتاً به اين عوامل بستگی دارد:
نوع لنفوم (مثلاً لنفوم فولیکولار).
مرحلۀ سرطان (اینکه لنفوم کجا پیدا شود).
سرعت رشد سرطان (اینکه لنفوم کند رشد است یا مهاجم).
سن بیمار.
وجود ساير مشکلات مربوط به سلامتی در بیمار.
در صورت ابتلا به لنفوم غیرهوچکین کندرشد – که هنوز علائمی بروز نكرده است- معمولاً نياز نيست فوراً درمان را آغاز کنید. پزشک وضعیت سلامتی شما را بهدقت بررسی میکند تا به-محض بروز علائم سرطان درمان را آغاز کند. به چنین حالتی که در آن درمان سرطان فوراً آغاز نمیشود، انتظار هشیارانه میگویند.
در صورت ابتلا به سرطان لنفوم کند رشد و بروز علائم، به احتمال زياد بايد شیمیدرمانی و درمان بیولوژیک بشويد. از پرتودرمانی هم برای بيماراني که مبتلا به سرطان لنفوم مرحلۀ يك یا مرحلۀ دو هستند استفاده ميكنند.
در صورتیکه به لنفوم مهاجم مبتلا شده باشید، درمان معمولاً از شیمیدرمانی و درمان بیولوژیک تشكيل ميشود. از پرتودرمانی نیز استفاده ميكنند.
اگر لنفوم غیرهوچکین پس از درمان بازگردد، پزشکان به این حالت بازگشت یا عود میگویند. در اينصورت، از شیمیدرمانی، پرتودرمانی یا از هر دو درمان با میزان بالای دارو و پرتو، و پس از آن پیوند سلولهای بنیادی استفاده ميكنند.
بهتر است بدانید عوارض جانبی روشهای درمانی چیستند و اینکه درمان چگونه بر فعالیتهای عادی شما تأثیر ميگذارد. به دلیل اینکه شیمیدرمانی و پرتودرمانی اغلب به سلولها و بافتهای سالم آسیب میزند، احتمال بروز عوارض جانبی بسيار زياد است. عوارض جانبی در هر فرد متفاوت است، و گاهي از یک مقطع از درمان به مقطع دیگر آن نیز تفاوت ميکند. پیش از آغاز درمان، گروه بهیاری، عوارض جانبی احتمالی را توضیح میدهند و روشهایی را برای مدیریت آنها به بيمار پیشنهاد میکنند.
شیمیدرمانی
در شیمیدرمانی از دارو برای نابودي سلولهای لنفوم استفاده میکنند. به این دلیل به این روش، درمان سیستمیک (فراگیر) میگویند که داروها وارد جریان خون میشوند. این داروها به سلولهای لنفوم موجود در كمابيش تمام قسمتهای بدن ميرسند.
شیمیدرمانی از طریق دهان، رگ یا فضای موجود در اطراف ستون فقرات اعمال ميشود. درمان معمولاً در بخش بیماران سرپایی بیمارستان، مطب پزشک یا منزل انجام میشود. بعضيها هم لازم است در حین درمان در بیمارستان بستری شوند.
شیمیدرمانی بهشکل دورهای انجام میشود. بیمار پس از یک دورۀ درمان یک دورۀ استراحت ميكند. زمان دورههاي استراحت و دورههای درمان به مرحلۀ بیماری و داروهای ضدسرطان مورد استفاده بستگی دارد.
اگر لنفوم در ناحیۀ معده و بر اثر ابتلا به عفونت هلیکو باکتر پیلوری باشد، معمولاً پزشک این نوع لنفوم را با استفاده از آنتیبیوتیک درمان ميکند. پس از آنکه این داروها عفونت را برطرف کرد، لنفوم نیز از بین خواهد رفت.
عوارض جانبی عمدتاً به نوع و میزان داروهای تجویزی بستگی دارد. دارو میتواند به سلول-های طبیعی که به سرعت تقسیم میشوند آسیب برسانند:
سلولهای خونی: هنگامیکه بر اثر شیمیدرمانی میزان سلولهای خونی بدن افت میکند، احتمال ابتلای فرد به عفونتها، خونمردگی یا خونریزی، و احساس ضعف و خستگی شدید بیشتر میشود. گروه بهیاری برخی آزمایشهای خون را برای بیمار تجویز میکند تا میزان سلولهای خونی را بررسی کند. اگر میزان این سلولها پایین باشد، داروهایی هستند که میتوانند به بدن کمک کنند تا سلولهای خونی جدید بسازد.
سلولهای موجود در ریشۀ مو: شیمیدرمانی معمولاً موجب ریزش مو ميشود. كه البته پس از پايان شيميدرماني، موهایتان دوباره خواهند رویید، اما احتمالاً رنگ و جنسشان با گذشته متفاوت خواهد بود.
سلولهای موجود در جدار دستگاه گوارش: شیمیدرمانی معمولاً موجب بروز بیاشتهایی، حالت تهوع و استفراغ، اسهال، مشکل در فرو دادن غذا یا زخمهای دهان یا لبها ميشود. میتوانید از گروه بهیاری خود دربارۀ داروها یا ساير روشهای درمانی که به برطرف شدن این مشکل کمک ميکنند، سؤال کنید.
داروهایی که برای درمان لنفوم غیرهوچکین استفاده ميشوند معمولاً موجب بروز بثورات یا تاولهایی روی پوست، یا سردرد یا دردهای دیگر شوند، و یا ممکن است رنگ پوست تیرهتر شود. همچنین احتمال دارد روی ناخنها شیار یا نوارهای تیره ایجاد شود.
درمان بیولوژیک
بيماراني که به انواع خاصی از لنفوم مبتلا هستند، میتوانند از درمان بیولوژیک استفاده کنند. این روش درمانی به سیستم دفاعي بدن در مبارزه با سرطان کمک میکند.
پادتنهای مونو کلونال نوعی از درمان بیولوژیک است که جهت لنفوم استفاده ميشود. اینها پروتئینهایی هستند که در آزمایشگاه تولید میشوند و میتوانند به سلولهای سرطانی بچسبند، و به سیستم دفاعي بدن در از بین بردن سلولهای سرطانی کمک میکنند. این درمان از طریق تزریق به درون رگ بیمار، و در مطب پزشک، درمانگاه یا بیمارستان انجام میشود.
احتمال دارد علائمی مشابه آنفولانزا، از جمله تب، سردرد، ضعف و حالت تهوع بروزكند. درمان بیشتر این عوارض جانبی آسان است. بهندرت پیش میآید که بیمار دچار عوارض جانبی حادتری مانند مشکلات تنفسی، فشار خون پایین یا بثورات پوستی شدید شود. پزشک یا پرستار شما دربارۀ عوارض جانبی احتمالی و چگونگی مدیریت آنها شما را راهنمایی ميکند.
پرتودرمانی
در پرتودرمانی (یا رادیوتراپی) از اشعۀ پرانرژی برای نابودي سلولهای لنفوم استفاده میشود. این روش اندازۀ تومورها را کوچک و به مهار درد کمک ميکند.
از دو نوع پرتودرمانی برای مبتلایان به لنفوم استفاده ميكنند:
پرتودرمانی خارجی: از یک دستگاه بزرگ، به آن نواحی از بدن که سلولهای لنفوم در آنها جمع شدهاند، اشعه تابانده میشود. به این دلیل به این روش درمان موضعی میگویند که تنها بر سلولهای موجود در ناحیۀ تحت درمان اثر میگذارد. بیشتر بیماران برای درمان، به مدت چند هفته و هفتهای 5 روز به بیمارستان یا درمانگاه میروند.
پرتودرمانی فراگیر (سیتمیک): به برخی از مبتلایان به لنفوم مواد رادیواکتیوی تزریق میکنند که در سراسر بدن جريان مييابد. این مواد رادیواکتیو به پادتنهای مونوکلونال که به سلولهای سرطان لنفوم میچسبند، متصل میشوند. تابش اشعه، سلولهای لنفوم را از بین میبرد.
عوارض جانبی پرتودرمانی عمدتاً به نوع پرتودرمانی، میزان تابش اشعه و ناحیۀ تحت درمان بستگی دارد. مثلاً، تابش اشعۀ خارجی به شکم موجب حالت تهوع، استفراغ و اسهال ميشود. اگر قفسۀ سینه و گردن تحت درمان باشد، احتمال درد یا خشکی گلو و کمی مشکل در بلع وجود دارد. علاوه براین، معمولاً پوست در ناحیۀ تحت درمان قرمز، خشک و حساس ميشود. همچنین ممکن است در ناحیۀ تحت درمان دچار ریزش مو شوید.
احتمال دارد در حین پرتودرمانی خارجی و بهخصوص در چند هفتۀ پایانی درمان، دچار خستگی شدید شوید. استراحت مهم است، اما پزشکان معمولاً به بیماران توصیه میکنند تا حد امکان فعالیت کنند.
بیمارانی هم که تحت پرتودرمانی فراگیر قرار میگیرند احساس خستگی شدید ميکنند. این افراد بیشتر احتمال دارد دچار عفونت شوند.
در صورتیکه بهطور همزمان پرتودرمانی و شیمیدرمانی شويد، عوارض جانبی میتواند بدتر باشد. این عوارض جانبی بسیار آزاردهنده است. میتوانید با پزشک خود دربارۀ روشهای درمان آنها مشورت کنید.
پیوند سلولهای بنیادی
در صورتیکه لنفوم پس از درمان بازگردد، پیوند سلولهای بنیادی انجام ميشود. پیوند سلولهای بنیادی خونساز خود بيمار این امکان را فراهم میکند که شیمیدرمانی، پرتودرمانی، یا هر دو با میزان بالا انجام شود. زيرا میزان بالای دارو یا پرتو هم سلولهای لنفوم و هم سلولهای خونی سالم موجود در مغز استخوان را از بین میبرد.
پیوند سلولهای بنیادی در بیمارستان انجام میشود. پس از آنکه با میزان بالای دارو یا پرتو تحت درمان قرار گرفتید، سلولهای بنیادی خونساز را از طریق یک لولۀ انعطافپذیر درون یک رگ بزرگ در ناحیۀ گردن یا قفسۀ سینه قرار میدهند و اين سلولهای بنیادی پیوندی، سلولهای خونی جدید میسازند.
سلولهای بنیادی را میتوان از بدن خود بیمار یا یک اهداکننده بهدست آورد:
پیوند سلولهای بنیادی اتولوگ: در این نوع پیوند از سلولهای بنیادی خود بیمار استفاده میكنند. سلولهای بنیادی بیمار را پیش از درمان با میزان بالای دارو یا پرتو برمیدارند. معمولاً جهت از بین بردن سلولهای لنفوم احتمالی موجود در سلولهای برداشته شده، این نمونه را در فرایندی پاکسازی ميکنند. سپس این سلولهای بنیادی را منجمد و ذخیره میکنند. پس از درمان با میزان بالای دارو یا پرتو، سلولهای بنیادی ذخیره شده را از حالت انجماد درميآورند و آنها را به شما برمیگردانند.
پیوند سلولهای بنیادی آلوژنیک: گاهی، سلولهای بنیادی سالم یک اهداکننده در دسترس است. اهداکننده میتواند برادر، خواهر یا یکی از والدین بيمار باشد. همچنین گاهي سلول-های بنیادی را از یک اهداکنندۀ غریبه ميگيرند. پزشکان با انجام آزمایشهای خون جهت اطمینان حاصل کردن از هماهنگي سلولهای اهداکننده با بیمار استفاده میکنند.
پیوند سلول بنیادی همژن (Syngeneic stem cell transplantation): در این نوع پیوند از سلولهای بنیادی دوقلوی همسان بیمار استفاده میكنند.